Глава 12. беременность и роды при тазовых предлежаниях плода
Содержание:
- Роды при тазовых предлежаниях. Протекание схваток и родов при тазовом предлежании
- Как определить предлежание?
- КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
- Описание
- Роды. К чему готовиться?
- Роды при тазовых предлежаниях. Необычные предлежания и положения
- ВЕДЕНИЕ БЕРЕМЕННОСТИ И РОДОВ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ ПЛОДА
- Чем грозит низкое плацентарное расположение?
- Диагностика
- Роды при тазовых предлежаниях. Помощь в родах при тазовых предлежаниях
- Механизм родов
- Что чувствует малыш и не опасна ли для него процедура?
- Возможен ли поворот плода?
- Причины низкой плаценты при беременности
Роды при тазовых предлежаниях. Протекание схваток и родов при тазовом предлежании
Первая стадия. Первая стадия протекает как обычно. Если ягодицы не опустились, возможность выпадения пуповины увеличивается, поэтому матери нужно лежать в постели в случае разрыва оболочек пузыря. (При неопущенных ягодицах и при разорванных оболочках поток амниотической жидкости и сила тяжести могут вынести пуповину вперёд ягодиц. Опускание ягодиц приведет к сильному сжатию выпавшей пуповины). Сохраняйте оболочки целыми до тех пор, пока раскрытие не стало хорошим и ягодицы не опустились. Если оболочки разорвались, проверьте промежность матери, чтобы исключить выпадение пуповины.
При тазовом предлежании ребёнок часто выдавливает меконий во время схваток. Если тоны сердца ребёнка хорошие, то нет причин беспокоиться. Не позволяйте матери тужиться, хотя она и может чувствовать в этом потребность, пока раскрытие не стало полным.
Вторая стадия. Позиция для родов используется та же, что и при головном предлежании. Матери очень трудно тужиться, если она лежит плоско на спине. Может быть, ей легче будет на корточках. Чаще проверяйте сердцебиение ребёнка.
Рождение ягодиц:
- Во время выхода ягодиц оцените, нужно ли делать эпизиотомию. Это зависит от размера и растяжимости промежности матери и от размеров ребёнка.
- Если эпизиотомия необходима, введите матери в промежность анестезирующий препарат, такой, как ксилокаин, и сделайте надрез.
- Не тащите ребёнка и не пытайтесь освободить ноги, пока тело не вышло до пупка.
- Ассистенту нужно давить на живот матери рукой в направлении опускания ребёнка, чтобы помочь родам и поддержать головку ребёнка согнутой.
- Пусть мать тужится, как может, когда матка сокращается.
- После рождения до пупка тяните за пуповину так, чтобы она не оттягивала ребёнку пупок.
- Когда ребёнок вышел, нужно убедиться, что его дыхательные пути свободны в течение 4-5 минут.
- Накройте ребёнка чистым тёплым одеялом и поддерживайте тело ребёнка, пока оно не выйдет полностью.
Рождение плеч и рук:
- Пусть ассистент или отец ребёнка давит на нижнюю часть живота матери, чтобы поддерживать головку ребёнка согнутой.
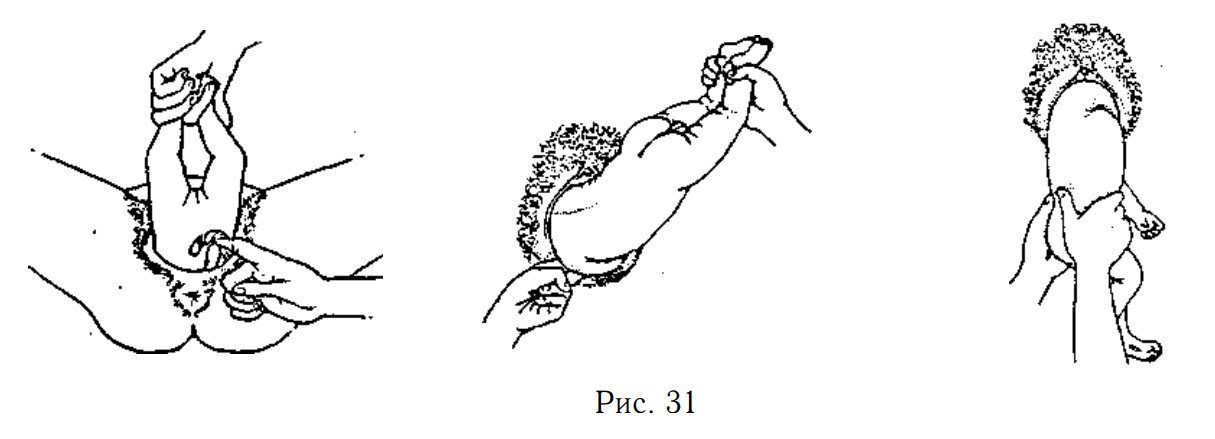
- Руки ребёнка обычно скрещены перед грудью. Они легко могут быть выведены, если скользить рукой вверх по спине и над плечами, а затем зацепить руку пальцами и вытащить её вдоль груди. Сначала — заднее плечо, если оно идет легко.
- Опустите ребёнка так, чтобы вывести переднее плечо и руку. Снова зацепите пальцами плечо и выведите его.
 Роды при тазовых предлежаниях
Роды при тазовых предлежаниях
Рождение головы:
- Ребёнок почти всегда поворачивается так, что его спина оказывается вверху. Держите ребёнка животом вниз.
- Опустите тело ребёнка, пока вы не увидите заднюю часть шеи и линию волос.
- Пусть ассистент давит рукой на живот матери.
- Затем мягко поднимите тело ребёнка, слегка подтаскивая, помогая рождению подбородка, рта и носа.
- Пусть ассистент давит рукой на живот матери, пока головка не пойдёт быстро.
- Прочистите дыхательные пути ребёнка, когда появились нос и рот.
- Вытащите остальную часть головы как можно медленнее. Избегайте неожиданных резких движений. Надавливайте на промежность, это предупреждает быстрый выход головы.
 Роды при тазовых предлежаниях
Роды при тазовых предлежаниях
Как определить предлежание?
В 21 веке основным и наиболее достоверным методом диагностики предлежания плода является ультразвуковое исследование (УЗИ). Получить точную картину положения ребенка в утробе матери позволяет трехмерная эхография.
Есть и другие методы, с помощью которых мы, акушеры-гинекологи, можем диагностировать тазовое предлежание:
- наружный осмотр: акушер пальцами прощупывает живот беременной. При тазовом предлежании в нижней части ощущается малоподвижная часть плода неправильной формы, при этом в области дна матки можно различить голову малыша;
- влагалищный осмотр на гинекологическом кресле: при ягодичном предлежании четко различается мягкая часть с крестцом, копчиком и паховым сгибом. Если плод лежит ножками вниз (или смешанным способом), то врач сможет нащупать стопы и пальчики.
Запомните! Тазовое предлежание диагностируется только в конце беременности. Делать это до 32 недели нет смысла, так как малыш внутри мамы постоянно меняет положение. Так что не переживайте заранее.
Как правильно дышать и расслабляться в родах,
чтобы родить легко без осложнений?Зарегистрируйтесь на наш бесплатный мастер-класс
и сразу после регистрации получите в подарок
видеоурок «Как обезболить роды?»Получить бесплатно
КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
Классическое ручное пособие при тазовом предлежании плодазаключается в выведении ручек и головки во втором периоде родов.
Показанием к
ручному пособию является задержка рождения ручек и головки, которая
находится в полости малого таза. Если после рождения туловища до нижних
углов лопатки не произошло рождение ребенка, в течении 2-3 мин, то
приступают к ручному пособию.
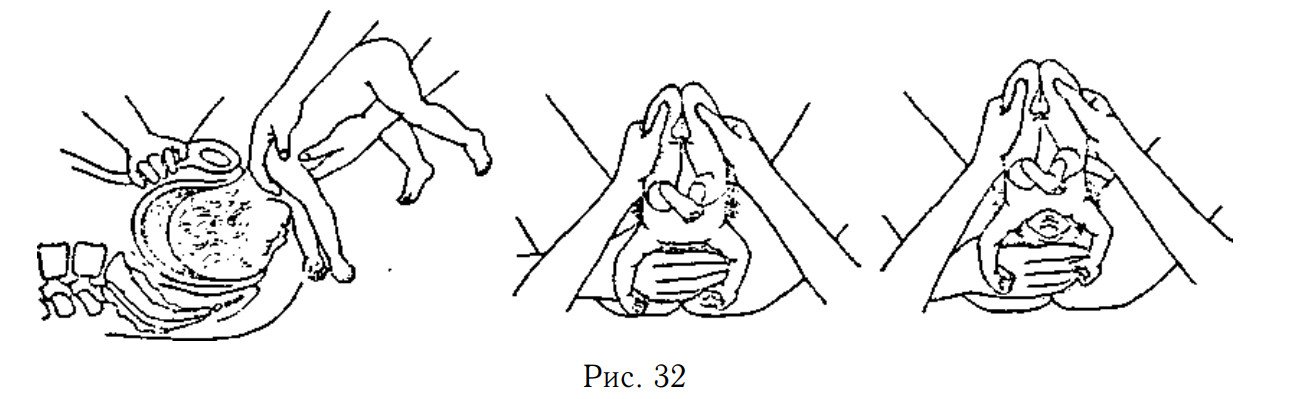
Методика. Сначала
освобождают ручки, а затем головку плода. Ручки начинают освобождать
после рождения туловища плода до угла лопатки обращенной кзади. Первой
освобождают ручку, обращенную кзади (к промежности), так как только в
этом отделе родовых путей акушер может ввести руку и достичь локтевого
сгиба ручки плода (рис. 12.11).
• Каждая ручка плода выводится одноименной рукой акушера — правая ручка — правой, левая ручка — левой.
• Первой всегда освобождается ручка, обращенная кзади.
•
Для освобождения обращенной кпереди ручки туловище плода поворачивают
так, чтобы вторая ручка находилась со стороны промежности.
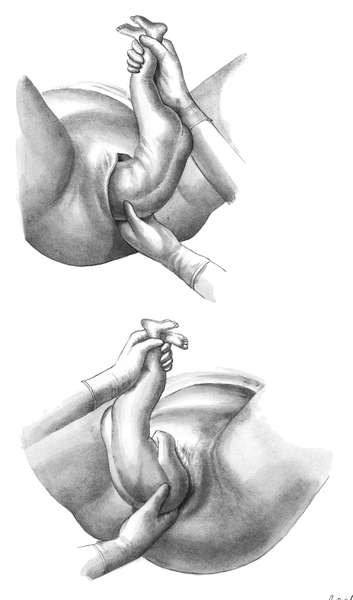 Рис.
Рис.
12.11. Ручное пособие при тазовом предлежании.А — освобождение нижней
левой ручки. Туловище плода отведено к противоположному паху матери; Б —
Освобождение второй (правой) ручки после поворота туловища на 180°
Освобождение
ручек проводят при расположении туловища плода в прямом размере. При
первой позиции левой рукой (см. рис. 12.11) берут за голеностопные
суставы ножек и туловище плода размещают параллельно правому паховому
сгибу матери. Правой рукой входят со стороны промежности в родовые пути и
доходят до локтевого сгиба ручки плода. Умывательным движением (перед
личиком) извлекают ручку. При этом следует избегать сильного давления на
плечевую кость и предплечье из-за опасности их повреждения. Ручка,
обращенная кпереди, иногда рождается сама. Если этого не происходит, то
плод следует повернуть на 180°так, чтобы оставшаяся ручка
была бы обращена к промежности
Для этого двумя руками обхватывают
грудку плода (большие пальцы расположены на спинке) и осторожно
поворачивают плод так, чтобы спинка прошла под лоном. С целью облегчения
такого сложного движения плод следует слегка подтолкнуть вверх, внутрь
матки
Для освобождения второй ручки туловищу плода вновь придается
положение, параллельное паховому сгибу матери, и ручка извлекается за
локтевой сгиб перед личиком плода (умывательное движение).
Описание
Код по МКБ-10: О32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
Тазовое предлежание плода – положение плода в матке, при котором над входом в малый таз находятся ягодицы или ноги.
По положению плода различают следующие виды тазовых предлежаний:
- Неполное (чистое) ягодичное. Предлегают к малому тазу только ягодицы, ноги плода при этом смотрят вверх и находятся у его головы.
- Смешанное ягодичное. Положение ног ребенка напоминает позу лотоса (ноги скрещены).
- Полное ножное. Обе ноги направлены в сторону малого таза.
- Неполное ножное. В малый таз входит только одна нога.
Встречаемость тазовых предлежаний среди всех беременных варьирует от 2,7 до 5,4%. Чаще всего встречается чистое ягодичное тазовое. В относительных цифрах показатели колеблются в пределах 63,2-68%. На втором месте по встречаемости – смешанное ягодичное предлежание (20,6-23,4%). Реже всего можно встретить ножное предлежание: его встречаемость составляет от 11,4 до 13,4%.
Прослеживается зависимость вероятности выявления тазового предлежания плода от количества беременностей матери. Так, у первородящих женщин оно встречается реже, чем у повторнородящих. Это объясняется тем, что у многорожавших женщин возникает дряблость передней стенки живота и неполноценность мускулатуры матки. Такие условия дают возможность плоду легко расположиться ягодицами к малому тазу. Также у повторнородящих отмечаются смешанное ягодичное и ножное предлежание, а у первородящих – чистое ягодичное.
Возникновению тазовых предлежаний способствуют следующие факторы:
1. Органические
- Сужение таза, аномалии развития таза
- Пороки развития матки
- Чрезмерная или ограниченная подвижность плода при многоводии, маловодии, многоплодии
- Предлежание плаценты (плацента находится у входа в малый таз)
- Пороки развития плода (анэнцефалия, гидроцефалия)
- Опухоли придатков матки
2. Функциональные
Примером функциональных расстройств может быть дискоординация родовой деятельности. Это состояние характеризуется нарушением тонуса и ритма сокращений разных частей матки. Головка плода отталкивается от входа в малый таз. В результате появляется возможность к совершению маневра (плод переворачивается с головы на ноги).
Самыми частыми причинами и состояниями плода, сопровождающимися тазовым предлежанием, являются недоношенность (20,6%), многоплодие (13,1%), большое количество родов у беременной (4,1%), узкий таз женщины (1,5%).
К 36-й недели можно окончательно поставить диагноз тазовое предлежание. В период с 28 по 36 неделю беременным женщинам для установления головного предлежания рекомендуют использовать специальные гимнастические комплексы. У 70% повторнородящих и у 30% первородящих женщин плод поворачивается произвольно.
Роды. К чему готовиться?
Независимо от того, какой метод родоразрешения выбран, беременная с тазовым предлежанием плода направляется в стационар планово в сроке после 38 недель без признаков родовой деятельности.
Естественные роды
Существует ряд условий, сочетание которых позволяет специалистам сделать выбор в пользу естественного родоразрешения при тазовом предлежании:
- беременность доношенная;
- размеры таза соответствуют размерам плода (клинически нормальный таз);
- шейка матки зрелая.
При выборе в пользу естественных родов женщина будет находиться под наблюдением специалистов до начала родовой деятельности, что позволит избежать таких грозных состояний, которые развиваются при стремительном излитии околоплодных вод (что часто встречается при тазовых предлежаниях), как выпадение частей плода и петель пуповины.
При головном предлежании после вскрытия плодного пузыря изливается небольшое количество вод (передние воды), после чего головка опускается ниже, окаймлённая со всех сторон мягкими тканями родовых путей, и перекрывает дальнейшее излитие вод. Окончательное их излитие происходит вслед за рождение малыша (задние воды).
При тазовом предлежании деления околоплодных вод на передние и задние нет, т.к., если представить это просто, мягкие ткани родового канала не могут плотно охватить ягодицы и ножки ввиду их неудобной для этого формы. Это значит, что при вскрытии плодных оболочек вся имеющаяся жидкость устремляется наружу одномоментно, увлекая с собой пуповину и даже конечности.
Учитывая все вышесказанное, при тазовом предлежании целесообразнее выполнять в условиях стационара амниотомию, когда после прокола плодных оболочек доктор, не извлекая руку, выпускает воды медленно, препятствуя развитию ненужных ситуаций.
Осложнения в родах
Негативные последствия таковы:
- после быстрого излития околоплодных вод возможно выпадение петель пуповины, которое встречается, по статистике в 5 раз чаще, чем при головном предлежании;
- после 36-й недели гестации при тазовом предлежании процент преждевременного и раннего излития околоплодных вод выше, чем в те же сроки при головном предлежании (25% и 15% соответственно);
- удлинение первого и второго периода родов по причине развития первичной слабости родовой деятельности;
- нарушение микроциркуляции в сосудах матки и плаценты;
- сдавление пуповины при прохождении через родовые пути головки плода и развитие тяжёлой гипоксии со всеми вытекающими последствиями;
- травмирование в родах плода;
- травмы мягких тканей половых органов у мамы;
- гипотонические кровотечения в послеродовом периоде.
Биомеханизм родов при тазовом предлежании сложен и зависит от вида предлежания и степени сгибания-разгибания головки. Весь процесс требует максимальной внимательности от медицинских работников. Поскольку тазовый конец меньше головного, во время родов могут возникнуть определённые осложнения. Работа акушеров направлена на их предупреждение.
Одна из основных задач – не допустить стремительного рождения нижних конечностей и ягодиц, чтобы родовой канал смог подготовиться к рождению более крупной головки. При быстром рождении малыша до пояса возможно запрокидывание ручек кверху, что также осложнит дальнейший процесс рождения.
Поэтому до определённого момента ребёнка «придерживают», направляют, а после рождения нижней части применяют особые приёмы для низведения ручек и рождения головки. Как только рождается нижняя часть, процесс максимально ускоряется, т.к. возникает большой риск сдавления пуповины между головкой плода и костями таза мамы и гибели в результате гипоксии.
Когда лучше кесарево?
При поступлении в стационар для кесарева сечения плановая госпитализация нужна для подготовки беременной к операции, коррекции имеющихся патологических состояний, стабилизации хронических заболеваний, беседы с анестезиологом и выбора метода анестезии.
Показания к оперативному родоразрешению у первородящих:
- переношенная беременность;
- доношенная беременность, но неготовые родовые пути;
- возраст беременной старше 30;
- вес плода более 3600 и менее 2000 (особенно, если плод мужского пола);
- преждевременное излитие вод при неготовой шейке;
- смешанное ягодичное или ножное предлежание;
- слабость родовой деятельности.
Показания к оперативному родоразрешению у повторнородящих:
- переношенная беременность + неподготовленные родовые пути;
- преждевременное излитие вод + неподготовленные родовые пути;
- вес плода менее 2000 и более 3600;
- ножное предлежание плода;
- травматизация или гибель плода при предыдущих беременностях и родах.
Роды при тазовых предлежаниях. Необычные предлежания и положения
Лицевое предлежание. Необычное предлежание встречается один раз на 500 родов. Вы можете никогда его и не увидеть. Лицевое предлежание приводит к слабым схваткам, но ребёнок обычно выходит хорошо. Если вы встретились с лицевым предлежанием, поддерживайте контакт с врачом, консультируясь, как управлять схватками. Лицо ребёнка будет распухшим несколько часов после родов.
Лобовое предлежание. Это предлежание встречается ещё реже — один раз на 2000 родов. Вы можете ожидать его, если голова очень высоко и предлежащий диаметр необычно большой. При проверке промежности матери вы не можете почувствовать голову хорошо, т.к. она очень высоко.
Если установлено лобовое предлежание, проконсультируйтесь с врачом. Может быть необходимо кесарево сечение.
Поперечное положение. Иногда ребёнок поворачивается так, что лежит в стороне в матке. Это может вызвать плечевое предлежание. Здесь есть несколько причин: предлежание плаценты, не одиночный ребёнок, преждевременность, полигидромния, зауженный таз или фиброидная опухоль в матке.
Если вы обнаружили такое положение в последние шесть недель беременности и не можете повернуть ребёнка в головное или тазовое предлежание, проконсультируйтесь с врачом. Может оказаться, что ребёнка не сложно перевернуть, если у матери ещё нет схваток, или в начальном периоде схваток, но если схватки уже идут, может оказаться необходимым кесарево сечение.
Иногда второй из двойняшек может быть в поперечном положении. В этом случае ребёнок должен быть повёрнут и оболочки разорваны, чтобы ребёнок родился быстро.
ВЕДЕНИЕ БЕРЕМЕННОСТИ И РОДОВ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ ПЛОДА
Беременные
с тазовым предлежанием до 28-30 нед нуждаются только в выжидательном
наблюдении, поскольку у большинства (у 70% повторнородящих и у 30%
первородящих) происходит спонтанный поворот плода на головку. С 30 нед
беременности рекомендуют упражнения, направленные на изменение тазового
предлежания в головное. Беременная, лежащая на кушетке, попеременно
поворачивается на правый и левый бок и лежит на каждом из них по 10 мин.
Процедуру повторяют 3-4 раза 3 раза в день. Поворот плода на головку
может произойти в течение 1-й недели.
При
использовании гимнастических упражнений повышается тонус мышц передней
брюшной стенки и матки в результате раздражения барорецепторов матки.
Одновременно происходит раздражение вестибулярного аппарата плода.
Исправить
предлежание позволяет наружный профилактический поворот плода на
головку под контролем УЗИ. В настоящее время рекомендуется проводить его
в 38 нед беременности в условиях стационара с учетом противопоказаний и
осложнений. Для проведения наружного поворота обязательно применяют
b-миметики с целью снижения тонуса матки и проводят кардиомониторинг
плода до поворота и в течение 1 ч после его выполнения.
Метод
родоразрешения при тазовом предлежании должен быть определен до родов. С
учетом этого целесообразна госпитализация беременных с тазовым
предлежанием в стационар при сроке 39 нед. Стационар должен быть
обеспечен хорошо подготовленными кадрами, оснащен современным
оборудованием, иметь круглосуточную анестезиологическую и реанимационную
службы.
При тазовом предлежании родоразрешение возможно как с применением кесарева сечения, так и через естественные родовые пути.
Чем грозит низкое плацентарное расположение?

Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
- Выкидыш или преждевременные роды. Вероятность такого исхода обусловлена тем, что при плацентарной недостаточности матка испытывает более высокие нагрузки, чем при нормальной беременности. Любое физическое напряжение и даже психический стресс могут вызвать интенсивные маточные сокращения, изгоняющие плод наружу. Притом вероятность этого сохраняется на протяжении всего срока беременности.
- Предлежание плода. Если плацента сформировалась низко на раннем сроке беременности, то риск неправильного расположения плода повышается на 50%. Развиваясь в животе матери, будущий ребенок стремится занять такую позицию, чтобы его голова как можно меньше соприкасалась с чем-либо – включая «детское место». Поперечное или тазовое предлежание плода делает невозможными естественные роды и является патологическим состоянием, угрожающим и ему самому, и его матери.
- Гипоксия плода. При нижнем предлежании плаценты ухудшается кровоснабжение эмбриона питательными веществами и кислородом. Хроническая и острая гипоксия вызывает необратимые изменения в головном мозге ребенка, задержку его внутриутробного развития, а во время родов способна привести к его смерти.
- Маточные кровотечения. Это осложнение грозит женщине с плацентарной недостаточностью на всем протяжении беременности. Особенно этот риск велик на поздних сроках, когда плод становится достаточно крупным и сильнее давит на стенки матки, повышая вероятность отслойки плаценты от эндометрия. Несильные, но регулярные кровотечения провоцируют развитие у матери анемии, которая, в свою очередь, является одной из причин хронической эмбриональной гипоксии. При сильном отслоении плаценты возможно развитие обширного кровоизлияния с геморрагическим шоком, фатальным и для женщины, и для ее ребенка.
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Диагностика
Фото: ruspeach.com
Для диагностики тазовых предлежаний применяют:
- Приемы Леопольда. Диагностическое значение имеют первый и третий приемы. Первым приемом определяют высоту стояния дна матки и часть плода, находящуюся на дне матки. Из-за перевернутого положения плода полость малого таза не занята головкой, поэтому высота стояния дна матки будет выше (к 40 неделе выше 34-35см). Во время пальпации дна матки предлежащая к ней часть плода будет прощупываться голова твердой консистенции и правильной округлой формы. Третьим и четвертым приёмами определяется предлежащая часть – если это не головка, то симптом баллотирования будет отсутствовать.
- Методы ультразвуковой диагностики. Самый достоверный способ определения тазового предлежания плода. Во время проведения УЗИ определяют не только предлежащую часть, но и позицию, вид. Большее диагностическое значение имеет определение вида (отношение спинки плода к передней брюшной стенке). Передний вид – спинка плода повернута к передней брюшной стенке, задний – спинка плода повернута к спине матери. Неблагоприятным является задний вид, т.к. во время рождения головки происходит ее разгибание и задержка в родовых путях. Дальнейшее родовспоможение приводит к повреждению шейного отдела позвоночника плода. Поэтому задний вид плода является показанием к кесареву сечению.
- Электрокардиограмма плода. При исследовании электрических полей сердца желудочковый комплекс QRS в норме расположен зубцом вверх, а при тазовой предлежании будет направлен вниз.
Роды при тазовых предлежаниях. Помощь в родах при тазовых предлежаниях
Большинство детей при тазовом предлежании рождаются спонтанно или с минимальной помощью. Здесь нет необходимости спешить. Пусть схватки прогрессируют нормально, не стимулируйте их, если это абсолютно не необходимо. Иногда, однако, ребёнок может остановиться в некоторой точке своего пути и тогда вам нужно помочь ему.
Помощь при вытянутых ногах. При неполном тазовом предлежании ноги ребёнка могут иногда ограничить его возможность сгибания в талии. Обычно это не доставляет много хлопот, но это может быть при первых родах. Если схватки не прогрессируют, а раскрытие полное, нужно привести ребёнка в полное тазовое предлежание. Нужно ввести руку, достигнуть ног, надавить на обратную сторону коленки одной ноги пальцами во внешнюю сторону (относительно колени ребёнка) и тем самым согнуть ногу в колене. Затем дотянитесь до ступни и опустите её вниз, как при полном тазовом предлежании. То же проделайте с другой ногой. После этого пусть схватки продолжаются нормально.
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
Также может быть необходимо перевести ребёнка в полное тазовое предлежание, если схватки не прогрессируют, при полном раскрытии.
Помощь при рождении плеч и рук. Иногда руки ребёнка могут быть над головой или, что более редко, одна рука может быть закинута за голову. В этом случае вы должны освободить руки, чтобы извлечь голову.
- Попытайтесь извлечь руки, ведя их вдоль груди обычным образом.
- Если одна рука за головой, вам нужно вращать немного тело ребёнка, чтобы освободить руку. Вращайте тело ребёнка в направлении, в котором смотрит рука, пока она не освободится. Если другая рука также за головой, вращайте тело ребёнка в противоположном направлении, пока она также не освободится.
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
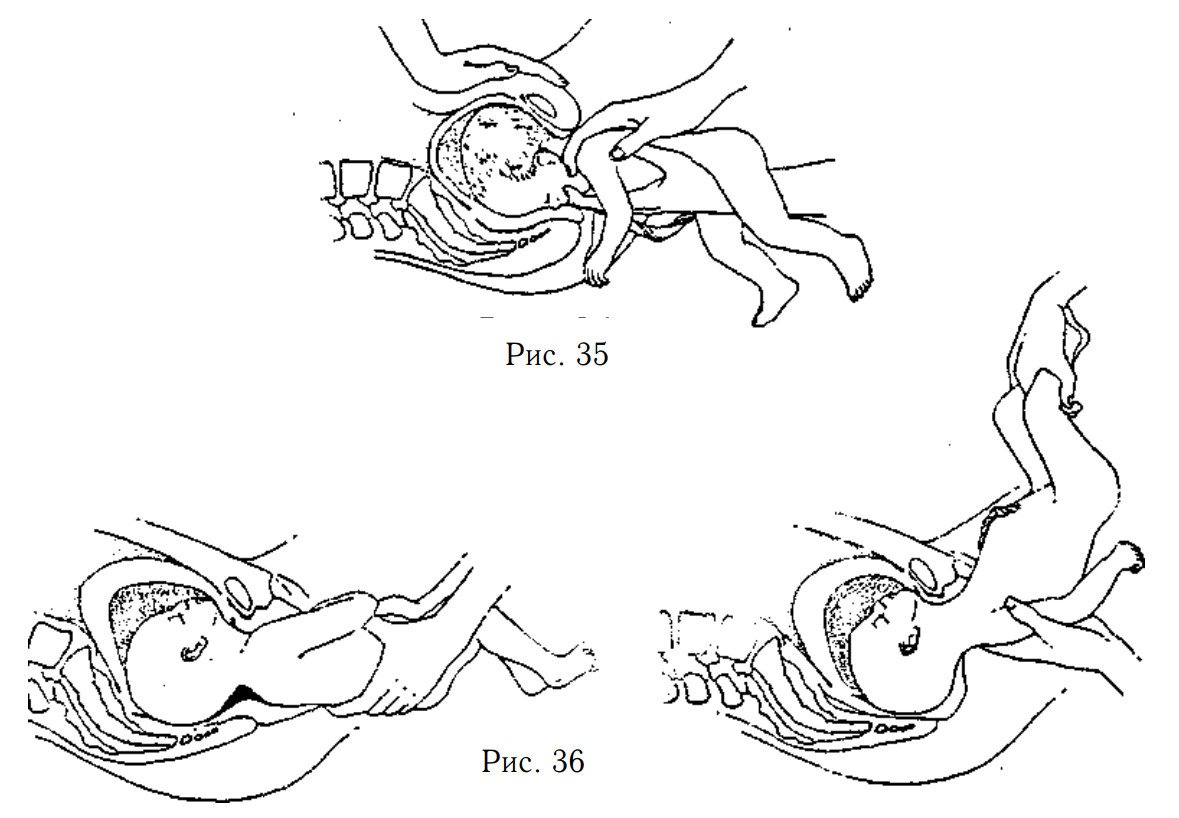
Помощь при рождении головы. Голова ребёнка может задержаться краем таза. В этом случае лучше всего, чтобы ассистент или муж надавливал рукой на живот матери, пока вы держите ребёнка на левой руке (если вы правша) и вводите средний палец левой руки в рот ребёнку, держа указательный и безымянный пальцы на его щеках. Подтяните голову вниз. Правой рукой на плечах ребёнка вы можете увеличить тягу, пока не родится голова (рис. 35).
Положение, когда крестец ребёнка сзади. Это — наиболее редкая и наиболее трудная позиция, встречающаяся при тазовых предлежаниях, т.к. голова может застрять, не давая ягодицам вращаться, так что крестец ребёнка оказывается повернутым назад относительно матери. Держите тело ребёнка двумя руками и мягко вращайте его. Нужно извлечь ребёнка так, чтобы лицо его смотрело вниз.
Если затылок ребёнка находится во впадине крестца матери, сначала попытайтесь повернуть его так, чтобы его лицо смотрело вниз. Если это не удастся, попытайтесь извлечь голову, подымая его тело так, чтобы затылок, макушка и лоб могли пройти над копчиком в таком порядке. Следите, чтобы не растянуть шею ребёнка. Необходима будет большая эпизиотомия (рис. 36).
 Помощь в родах при тазовых предлежаниях
Помощь в родах при тазовых предлежаниях
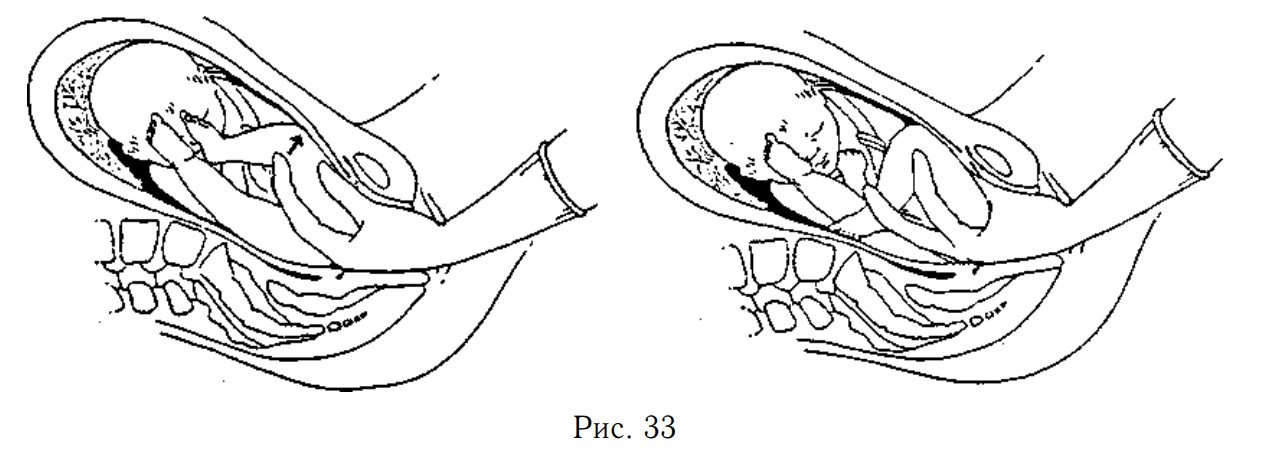
Механизм родов
При ягодичном предлежании в конце беременности и в начале родов ягодицы плода обычно вступают в таз таким образом, что поперечный их размер совпадает с одним из косых размеров входа в таз. Продвижение плода по родовому каналу начинается обычно после излития околоплодных вод (см.).
Рис. 2. Схематическое изображение некоторых моментов механизма родов при ягодичном предлежании плода: а — боковое сгибание поясничного отдела позвоночника плода и прорезывание ягодиц (второй момент); б — внутренний поворот плечиков (третий момент); в — прорезывание головки (шестой момент).
При ягодичных предлежаниях в механизме родов различают шесть моментов. Первый момент — внутренний поворот ягодиц — начинается при их переходе из широкой части полости малого таза в узкую. Поворот совершается таким образом, что в выходе из таза ягодицы располагаются своим поперечным размером в прямом размере таза; ягодица, обращенная кпереди, подходит под лонную дугу, обращенная кзади — устанавливается над копчиком. Второй момент — боковое сгибание поясничного отдела позвоночника плода; при этом ягодица, обращенная кзади, выкатывается над промежностью и вслед за ней из-под лонного сочленения окончательно рождается ягодица, обращенная кпереди (рис. 2, а). Третий момент — внутренний поворот плечиков и наружный поворот туловища — завершается установлением плечиков в прямом размере выхода из малого таза; при этом переднее плечико плода подходит под лонную дугу, а заднее — устанавливается впереди копчика над промежностью (рис. 2, б). Четвертый момент — боковое сгибание шейно-грудного отдела позвоночника — приводит к рождению плечевого пояса и ручек. Пятый момент — внутренний поворот головки — характеризуется вступлением головки косым размером в косой размер входа в таз, противоположный тому, в к-ром проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате к-рого стреловидный шов устанавливается в прямом размере выхода из таза, а подзатылочная ямка — под лонным сочленением. Шестой момент — сгибание головки — приводит к прорезыванию (рождению) головки обычно малым косым, реже прямым размером (рис. 2, в).
При ножных предлежаниях механизм родов отличается от описанного тем, что из половой щели первыми показываются не ягодицы, а ножки или ножка. Появление ножек из вульварного кольца указывает на вскрытие плодного пузыря и вступление ягодиц в малый таз. Однако это не означает, что маточный зев раскрылся полностью. При полном раскрытии маточного зева и рождении ножек до колен ягодицы вступают в таз, в вульварном кольце показывается бедро и дальше процесс идет так же, как при ягодичном предлежании.
Родовая опухоль при тазовых предлежаниях располагается на ягодицах или ножках.
Что чувствует малыш и не опасна ли для него процедура?
Отвечая на этот вопрос, стоит обратить внимание, что сам по себе наружный акушерский поворот в первую очередь и проводится для малыша – чтобы он избежал операции кесарева сечения или родов в нефизиологичном тазовом предлежании. Во время наружного акушерского поворота у ребёнка может быть замедление пульса (брадикардия) – в этом случае врачи прервут процедуру
В крайне редких случаях могут произойти и другие не совсем приятные явления – например, излитие околоплодных вод или отслойка плаценты. Тогда немедленно будет проведено кесарево сечение – именно поэтому наружный акушерский поворот считается исключительно стационарной процедурой, чтобы рядом всегда была готова операционная
Во время наружного акушерского поворота у ребёнка может быть замедление пульса (брадикардия) – в этом случае врачи прервут процедуру. В крайне редких случаях могут произойти и другие не совсем приятные явления – например, излитие околоплодных вод или отслойка плаценты. Тогда немедленно будет проведено кесарево сечение – именно поэтому наружный акушерский поворот считается исключительно стационарной процедурой, чтобы рядом всегда была готова операционная.

А при сомнениях будущей маме важно подумать вот на чем:
— частота экстренных кесаревых сечений после наружного акушерского поворота составляет не больше 0,5%,
— проводится наружный акушерский поворот в те сроки беременности, когда ребёнок в любом случае уже родится доношенным,
— наружный акушерский поворот в определённых случаях – это единственный способ для малыша появиться на свет максимально физиологичным путём и снизить риск родовых или операционных осложнений, которые после родов придётся компенсировать долгие месяцы и иногда даже годы.
Возможен ли поворот плода?
В большинстве случаев, плод в тазовом предлежании к сроку родов переворачивается в головное.
Самопроизвольный поворот наиболее часто наблюдается при ягодичном предлежании, а также у многорожавших женщин.
Частота самопроизвольного поворота плода в головное предлежание прогрессивно снижается с увеличением срока
гестации и составляет около 40% до 34 недель и 12% в 37 недель. К этому времени, если произошел спонтанный поворот,
то обратный поворот маловероятен. Поворот в головное предлежание происходит спонтанно до родов у 70% повторно беременных
с тазовым предлежанием и у 30% первородящих женщин.
В ряде случаев при неправильном положении плода используют наружный поворот плода (по Б. А. Архангельскому, по Виганду).
Наружный поворот плода может быть проведен в женской консультации, но большинство специалистов
предпочитает производить его в условиях стационара.
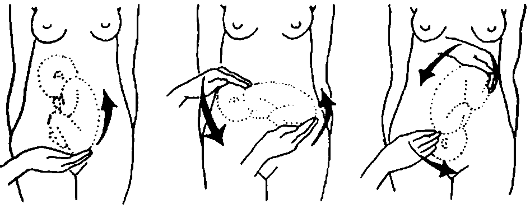
К факторам, затрудняющим наружный поворот, относят: ожирение матери, маловодие, локализация плаценты по
передней стенке и в дне, раскрытие шейки матки. Наиболее безопасный срок выполнения эффективного поворота — 34-36 недель.
Противопоказания для проведения наружного поворота: угроза прерывания беременности,
предлежание плаценты, аномалии развития матки, маловодие, многоплодие, узкий таз, гипоксия плода,
рубец на матке.
Осложнения. Осложнения включают: гипоксию плода (3,3-10% случаев), отслойку плаценты ( 1,1-4% ),
травмы плечевого сплетения плода, разрыв матки и гибель плода в результате компрессии пуповины. В случаях затрудненного поворота отмечается
снижение резистентности кровотока в средней мозговой артерии, что может отражать нормальную физиологическую реакцию плода.
Учитывая сложность выполнения наружного поворота и риск развития осложнений,
ряд врачей России и Украины разработали комплекс специальных коррегирующих
упражнений по исправлению положения плода. Методики, предложенные И.Ф.Дикань (1961),
Е.Н.Калининой (1975), И.И.Грищенко и А.Е.Шулешовой (1979), В.В.Абрамченко (1996),
широко применяются у беременных с тазовыми предлежаниями плода.
Эффективность комплексов обусловлена изменением тонуса мышц передней брюшной стенки и матки.
Выполнение комплексов возможно с 32-й до 38-й неделю беременности.
По данным Е.В. Брюхиной, при дифференцированном подборе физических упражнений удается исправить тазовое
предлежание плода более чем у 76% 6еременных. Хотя некоторые исследователи скептически относятся к этому утверждению.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
- Анатомические аномалии матки. Форма этого органа напрямую влияет на то, куда «приплывет» плодное яйцо. Если у женщины имеются врожденные или приобретенные (например, после операции) нарушения анатомического строения матки, то шансы на низкую плацентацию существенно возрастают. К этой же категории можно отнести истмико-цервикальную недостаточность, заключающуюся в ослаблении мышц маточной шейки, которая не способна выдерживать внутриматочное давление.
- Повреждения эндометрия. Это нарушения строения слизистой оболочки матки, возникшие из-за инфекций, выскабливания при абортах, тяжелых родов, кесарева сечения и т. д. Также частой причиной низкой плацентации является эндометриоз (воспаление эндометрия), доброкачественные и злокачественные опухолевые образования, которые нарушают функционирование этого слоя.
- Плодный фактор. Закрепление оплодотворенного яйца в эндометрии осуществляется из-за ферментов, вырабатываемых эмбриональными оболочками. Иногда эта функция нарушается, и эмбрион опускается из фаллопиевой трубы слишком низко, внедряясь в слизистую в нижней части матки. Такие ситуации особенно часто возникают при гормональных или эндокринных нарушениях у женщины, воспалительных процессов в яичниках, маточных придатках и трубах.
- Повторные роды. Замечено, что с каждой последующей беременностью риск предлежания плаценты возрастает, особенно если предыдущая была осложненной. Вероятно, это связано с повреждением матки или эндометрия, а также с гормональными изменениями, которые происходят у женщин с возрастом.
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.