Синдром внезапной детской смерти (свдс)
Содержание:
- Причины синдрома вегетативной дистонии
- Гипертрофическая кардиомиопатия
- Болезнь Kawasaki
- Какова была позиция ребёнка?
- Безопасен ли совместный сон малыша с матерью?
- Описание синдрома внезапной младенческой смерти
- Нарушения дыхания, вызванные стрессом и зарегистрированные монитором
- Дилатационная кардиомиопатия
- Помощь ребенку
- Симптомы синдрома вегетативной дистонии
- Эпидемиология
- Как ставится подобный диагноз?
- Прогресс в сокращении числа СВДС
- Как предотвратить возникновение опасного недуга?
- Монитор колыбели — первый истинный монитор
- Использование радионяни
- Утром не проснулся
Причины синдрома вегетативной дистонии
Синдром вегетативной дистонии классифицируют как следствие разнообразных патологий центральной и периферической нервной системы. СВД не является самостоятельным заболеванием и редко приходит в одночасье. Причины синдрома вегетативной дистонии следующие:
- Проблемы дома, в школе, которые приводят к систематическим постоянным стрессам;
- Поражение головного мозга вследствие проблем протекания беременности;
- Гормональная перестройка в подростковом возрасте (переходный возраст);
- Наследственность, выраженная плохой переносимостью труда, высокой метеотропностью и так далее;
- Заболевания эндокринной системы (сахарный диабет и так далее);
- Бронхиальная астма, язва желудка, гипертония и другие соматические патологии;
- Пассивный образ жизни;
- Систематические заболевания нервной системы;
- Кариозные зубы, гайморит, отит и другие постоянные очаги инфицирования;
- Умственная и физическая перегрузка;
- Постоянные заболевания аутоиммунного типа.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% — расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Болезнь Kawasaki
Болезнь Kawasaki — наиболее частая причина приобретенных поражений коронарных артерий у детей младшего и старшего возраста. Болезнь Кавасаки встречается во всем мире, но наиболее распространена у жителей Азии. Аневризмы коронарных артерий — обычно проксимальные и видимы при УЗИ. Аневризмы часто бывают множественными и обычно поражают левую коронарную артерию.
Коронарная дилатация возникает остро почти у половины пациентов, и в большинстве случаев смерть наступает во время третьей или четвертой недели острого заболевания. Однако, коронарные нарушения сохраняются у 23% пациентов спустя 3 месяца и у 8% — спустя 2 года. ВСС наступает у 1-2% пациентов с нелеченным синдромом Kawasaki. Если пациенты, имеющие риск внезапной смерти, могут быть идентифицированы рано, то поражения коронарных артерий могут быть сведены к минимуму при раннем назначении гамма-глобулина и проведении терапии аспирином. Существуют разные мнения в отношении ведения пациентов, перенесших болезнь Kawasaki и у которых имеются хронические поражения коронарных артерий. Рекомендуется пристальное наблюдение и проведение антикоагулянтной терапии. Оправданы ограничения активности и интермиттирующая оценка перфузии миокарда различными методами, добутамин-стрессэхокардиографию или коронарную ангиографию. Вмешательства показаны пациентам с выраженными симптомами или ишемией миокарда.
Какова была позиция ребёнка?
Что было отмечено первым? Движение стенки грудной клетки и усиление дыхания при отсутствии воздушного потока указывают на обструктивное апноэ. Отсутствие движения грудной стенки, дыхательных усилий и воздушного потока свидетельствует о центральным апноэ.
Какой период апноэ (в секундах)? Большинство здоровых детей на мгновение перестают дышать, когда они спят.
Изменён ли цвет кожи ребёнка? Необходимо проверить местоположение цианоза; у некоторых здоровых детей появляется синюшность вокруг рта, когда плачут, а акроцианоз (посинение кожи кистей рук, стоп, раковин ушей) или изменение цвета во время дефекации могут быть неверно истолкованы как угрожающее жизни явление.
Каков был мышечный тонус ребёнка (например, вялый, жёсткий или дрожащий)? Коченеющие или судорожные движения, сопровождаемое апноэ, предполагает аффективно-респираторные приступы (приступ задержки дыхания).
Что было предпринято (например, сердечно-лёгочная реанимация) и как это было сделано? Врач должен тщательно опросить родителей или других свидетелей об их усилиях по реанимированию ребёнка; отсутствие необходимости в реанимационных усилиях свидетельствует о доброкачественной причине, тогда как потребность в сердечно-легочной реанимации предполагает более серьёзную причину.
Безопасен ли совместный сон малыша с матерью?
Считается, что совместный сон младенца с матерью снижает риск развития у него синдрома внезапной смерти на 20 % при условии, что мать не курит. Совместный сон младенца с матерью (или с обоими родителями) также неоднозначно трактуется разными учеными. Конечно, такой сон способствует более продолжительному грудному вскармливанию. Проведенные исследования выявили сокращение случаев СВДС на 20 % при совместном сне с родителями. Это можно объяснить тем, что чувствительный организм младенца синхронизирует свое сердцебиение и дыхание с сердцебиением и дыханием матери.
К тому же, мать во сне подсознательно контролирует сон ребенка, находящегося рядом. Особенно повышается риск возникновения внезапной смерти, когда после громкого плача малыш крепко засыпает. В этот период ребенку безопаснее не быть изолированным в своей кроватке, а находиться рядом с матерью, которая заметит остановку дыхания и своевременно окажет помощь.
Но с другой стороны, риск СВДС значительно возрастает при совместном сне, если родители курят. Даже если они курят не в присутствии ребенка, то во время сна в выдыхаемом курильщиком воздухе выделяются компоненты, входящие в состав табачного дыма, столь опасные для малыша. То же самое касается и употребления алкогольных напитков и наркотических средств, когда возрастает опасность для ребенка быть придавленным одним из крепко спящих родителей. Не следует и злоупотреблять духами, если спите вместе с ребенком.
Риск, связанный с совместным сном, возрастает также в случае рождения ребенка в сроке беременности до 37 недель или с весом до 2,5 кг. Не следует спать вместе с ребенком, если мать принимает лекарство, вызывающее сонливость, или ощущает сильную усталость. Поэтому безопаснее всего после кормления класть малыша в детскую кроватку, которая стоит в спальне матери, рядом с ее кроватью.
Описание синдрома внезапной младенческой смерти
Случаи детской смерти по необъяснимой причине неоднократно описывались в медицинской литературе, однако СВДС в качестве посмертного диагноза ввели лишь в конце 60-х годов ХХ столетия.
Внезапная смерть во сне происходит из-за разных факторов (наличие у ребенка пороков развития, незамеченные родителями инфекционные заболевания и травмы), но эти факторы позволяет выявить изучение истории заболевания и вскрытие. Когда проведенные исследования не позволяют объяснить причину гибели малыша, в заключении о смерти указывается СВДС (это диагноз исключения).
МКБ 10 относит синдром внезапной детской смерти к классу состояний, характеризующихся как неуточненные, возникшие по неизвестной причине (код R95.0 с указанием на вскрытие, и код R95.9 без такого указания).
Анализируя причины и риски данного явления у детей до года, педиатры всего мира начали с 80-х годов проводить кампании, помогающие снизить количество смертей в колыбели. Медицина до сих пор не в состоянии ответить, почему происходит внезапная детская смерть во сне, но благодаря рекомендациям педиатров количество случаев СВДС в США упало вдвое, а в России снизилось на 75%.
Нарушения дыхания, вызванные стрессом и зарегистрированные монитором
Наши данные подтвердили существование дыхательных нарушений, вызванных стрессом и
представляющими собой дыхание малого объема (около 5–10% нормального дыхания вне условий
стресса), происходящее всплесками (3–6 эпизодов в течение 10–15 минут). Это происходит
когда ребенок нездоров, у него прорезаются зубы или он подвергается таким «нападениям»,
как сигаретный дым, усталость, чересчур большое количество визитеров, старающихся взять его на
руки, или иглы прививочных шприцев. Многочисленные причины, но реакция одна и та же. Много лет
назад канадский врач д-р Ганс Селье заинтересовался широко известным фактом, что за несколько дней
до того, как у пациентов появляются симптомы определенных болезней, которые могут быть
диагностированы, сначала появляются неспецифические симптомы, общие для почти всех болезней. Когда
он вводил экстракты тканей, или разносортные комбинации вредных веществ крысам, он наблюдал
следующие симптомы повреждений органов: точечные кровотечения в легких и вилочковой железе,
сморщенные вилочковая железа и все лимфатические структуры, гипертрофированные надпочечники,
изъязвления в желудочно-кишечной системе, нарушения систем контроля в организме и вязкости крови,
исчезновение эозинофилов из крови и т. д.
Он заключил, что он был свидетелем универсальной реакции организма на любые вредные вещества. Он
также связал результаты своих экспериментов со своими предшествующими наблюдениями пациентов на
ранних стадиях развития любых болезней.
Селье также заключил, что синдром неспецифического стресса (общей адаптации) имеет три стадии
развития: сигнальную, когда организм попадает под внезапную атаку и мобилизует все защитные
ресурсы; адаптационную или резистентную, когда он пытается расслабиться и принять вторгнувшееся
вредное вещество; стадию истощения, когда организм вновь пытается избавиться от проникнувшего
вещества. Смерть может наступить на любой из этих стадий.
Дилатационная кардиомиопатия
Дилатационная кардиомиопатия (ДКМП) характеризуется расширением и ограничением функции левого или обеих желудочков. Наиболее часто встречающимся симптомом у пациентов с ДКМП, а также причиной смерти является застойная сердечная недостаточность. Аритмии как причина смерти при ДКМП в детском возрасте регистрируется реже.
Этиология ДКМП не установлена. Среди причин обсуждаются вирусные инфекции, иммунологические нарушения. Доказано,что ДКМП может быть последствием длительной хронической тахиаритмии . В настоящее время ведутся исследования по изучению митохондриальных аномалий как одной из основных причин ДКМП. Большую роль играет семейный анамнез. Выявлено ,что у детей с отягощённой наследственностью риск возникновения ДКМП в 600-700 раз выше,чем в популяции. Заре-гистрированы случаи аутосомно-доминантного, аутосомно-рецессивного и сцепленного с Х-хромосомой типа наследования.
При данном заболевании имеются четыре исхода:
- полное выздоровление;
- улучшение;
- смерть (10% детей при ДКМП умирают скоропостижно — особенно дети со стойким нарушением вентрикулярной функции, риск выше при АВ-блокаде I-II степени);
- необходимость в трансплантациии сердца или других хирургических вмешательствах.
В ходе длительного изучения ДКМП выявлено, что 1/3 больных умирает, причём большинство в течение 1-2 лет после начала заболевания; у 1/3-наступает улучшение, но сохраняются остаточные сердечные дисфункции; и у 1/3-полное излечение. 5-летняя выживаемость у детей составляет 34%-66%. Самым критическим периодом являются первые полгода заболевания, когда в большинстве случаев можно определить в какую сторону будет развитие ДКМП. Так как причина этого заболевания точно не идентифицирована, то и этиотропного лечения нет. Терапия включает предупреждение и лечение сердечной недостаточности, при необходимости – антиаритмические мероприятия, минимализацию риска тромбоэмболических осложнений.
Помощь ребенку
Если у ребенка обнаружена внезапная остановка дыхания, нужно немедленно взять его в руки, энергично провести несколько раз пальцами вдоль позвоночника, в направлении снизу-вверх. Затем необходимо помассировать ушные мочки, ступни, ручки, потормошить его. Чаще всего такие действия приводят к восстановлению дыхания.
Если дыхание все же не восстанавливается, необходимо немедленно обратиться в службу скорой помощи. В ожидании ее приезда следует проводить ребенку массаж сердца и искусственное дыхание.
Таким образом, полностью исключить риск внезапной смерти невозможно в силу того, что его причины не изучены до конца. Однако минимизировать риски, сократив факторы развития, может каждый родитель.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
Эпидемиология
Arcutio, устройство, предназначенное для предотвращения детской смерти от удушья, Philosophical Transactions 422 (1732)
В мировом масштабе СВДС привел к примерно 22 000 смертей по состоянию на 2010 год по сравнению с 30 000 смертей в 1990 году. Показатели значительно различаются в зависимости от населения: от 0,05 на 1000 в Гонконге до 6,7 на 1000 у коренных американцев.
СВДС был ответственен за 0,54 смертей на 1000 живорождений в США в 2005 году. Он является причиной гораздо меньшего количества смертей, чем врожденные расстройства и расстройства, связанные с короткой беременностью , хотя это основная причина смерти здоровых младенцев после одного месяца жизни.
Смертность от СВДС в США снизилась с 4895 в 1992 году до 2247 в 2004 году, т.е. на 54%. В течение аналогичного периода времени, с 1989 по 2004 год, СВДС как причина смерти от внезапной детской смерти (СВДС) снизилась с 80% до 55%, т.е. на 31%. По словам Джона Каттвинкеля, председателя Специальной целевой группы Центров по контролю и профилактике заболеваний (CDC) по СВДС, «многих из нас беспокоит то, что уровень (СВДС) не снижается значительно, но что во многом это просто смещение кода «.
Гонка
Показатели СВДС по расе / этнической принадлежности в США, 2009 г., CDC, 2013 г.
В 2013 году в США сохранялось неравенство в смертности от СВДС среди расовых и этнических групп. В 2009 году уровень смертности варьировался от 20,3 на 100 000 живорождений для жителей Азиатско-Тихоокеанского региона до 119,2 на 100 000 живорождений для коренных американцев / коренных жителей Аляски. Младенцы афроамериканского происхождения имеют на 24% больший риск смерти, связанной с СВДС, по сравнению с населением США в целом, а заболеваемость СВДС в 2,5 раза выше, чем среди младенцев европеоидной расы. Коэффициенты рассчитываются на 100 000 живорождений, чтобы обеспечить более точное сравнение между группами с разной общей численностью населения.
Исследования показывают, что факторы, которые непосредственно влияют на риск СВДС, — возраст матери, курение, безопасный сон и т. Д. — различаются в зависимости от расовой и этнической группы, и поэтому подверженность риску также варьируется в зависимости от этих групп. Факторы риска, связанные с предрасположенностью афроамериканских семей ко сну, включают возраст матери, индекс бедности домохозяйства, статус проживания в сельской / городской местности и возраст младенца. Согласно исследованию, проведенному в Южной Каролине в 2012 году, более 50% младенцев афроамериканского происхождения были помещены в не рекомендуемые позы для сна.
Уровень СВДС на 1000 рождений варьируется среди этнических групп в Соединенных Штатах:
- Жители Центральной и Южной Америки: 0,20
- Жители азиатских / тихоокеанских островов: 0,28
- Мексиканцы: 0,24
- Пуэрториканцы: 0,53
- Белые: 0,51
- Афроамериканцы: 1,08
- Индейцы: 1,24
Как ставится подобный диагноз?
Именно медицинским термином СВДС введен в практику педиатрии в 60-е годы прошлого века, но и ранее имели место описания подобных эпизодов. К середине 90-х годов врачами сначала Европы и Америки, а затем и всего мира началась активная профилактическая кампания по предотвращению подобных трагедий. Но на сегодняшний день подобный диагноз ставится методом исключения на патологоанатомическом исследовании, когда полностью не нашли подтверждения любые болезненные причины.
Хотя дети и приспособлены к жизни в новой для себя среде, и имеют высокие возможности к адаптации в раннем возрасте, но, тем не менее, они иногда могут погибать от действия критических внешних изменений или внутренних процессов (пороки развития органов и систем, травмы – умышленные и нечаянные, инфекции, опухолевый рост).
Нередко внешне причин для гибели нет, но по анализу медкарты и вскрытию выявляются ранее неучтенные проблемы и патологии. Но если никаких изменений организма нет, при этом гибель случилась во сне, а накануне дети были вполне здоровы, ставится СВДС.
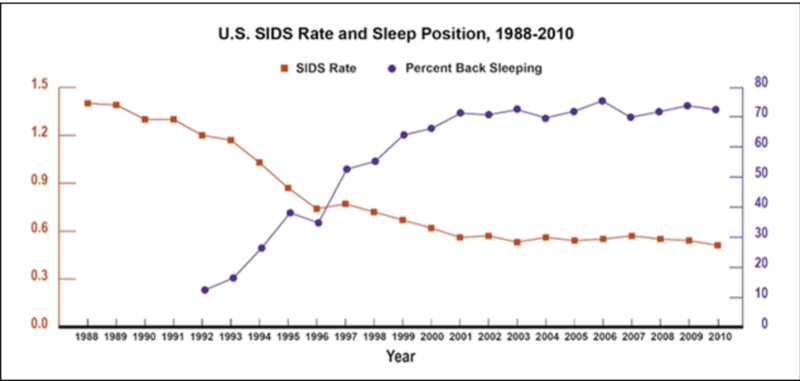
Прогресс в сокращении числа СВДС
Мы добились большого прогресса в сокращении числа СВДС. Наибольшее снижение показателей СВДС произошло в период с 1992 по 1999 год. В период между 1994 годом, когда началась кампания Safe to Sleep (ранее известная как кампания Back To Sleep), и 1999 годом общий уровень СВДС в Соединенных Штатах снизился более чем на 50%. В течение того же периода времени количество спящих на спине увеличилось более чем вдвое:
Уровень заболеваемости морс США и положение сна, 1988-2010 годы (смертность на 1000 живорождений)
- В 1941 году от СВДС умерло — 4073 ребенка, а в 1992 году — 2643 ребенка.
- В 1943 году от СВДС умерло 1235 афроамериканских младенцев. В 1994 году от СВДС умерло 787 афроамериканских младенцев.
- В 1955 году 77 детей американских индейцев/уроженцев Аляски умерли от СВДС. В 1996 году 59 детей американских индейцев/уроженцев Аляски умерли от СВДС.
- В 1994 году 27% опекунов сообщили, что используют положение сна на спине для своих младенцев; в 1999 году 65% сообщили, что используют положение сна на спине.
- В период с 2001 по 2009 год уровень СВДС в США — хотя и низкий, особенно по сравнению с уровнем в начале 1990х годов — оставался относительно неизменным. За тот же период времени частота обратного сна увеличилась примерно до 74%.
Но цифры не говорят всей истории.
В то время как показатели СВДС снижались, а затем стабилизировались, показатели других связанных со сном причин детской смертности — таких как «случайное удушение или удушение в постели» — росли. Некоторые недавние исследования показывают, что значительное снижение показателей СВДС с 1999 года может быть объяснено изменениями в классификации причин смерти. Некоторые случаи смерти, которые когда-то классифицировались как Сидс, теперь классифицируются как другие причины смерти, такие как случайное удушье или другие неопределенные и неопределенные причины.
Этот сдвиг в классификации является одной из нескольких причин, по которым сотрудники Safe to Sleep расширили фокус кампании, включив в нее другие связанные со сном причины детской смертности. Предоставляя информацию о безопасной среде сна и других проблемах здоровья младенцев, кампания Safe to Sleep направлена на снижение уровня внезапной неожиданной детской смертности (СНДС), включая СВДС и другие связанные со сном причины детской смертности.
Даже принимая во внимание изменение классификации, дети афроамериканцев и американских индейцев/уроженцев Аляски подвергаются более высокому риску СВДС, основанному на их численности в американском населении, чем латиноамериканцы, азиаты или белые дети. Кампания Safe to Sleep работает с этими сообществами и внутри них, чтобы снизить риск СВДС и других связанных со сном причин детской смертности
Кампания Safe to Sleep работает с этими сообществами и внутри них, чтобы снизить риск СВДС и других связанных со сном причин детской смертности.
Нет определенного способа предотвратить СВДС, но есть способы снизить риск СВДС и других связанных со сном случаев детской смертности.
СВДС-не:
- СВДС не является причиной каждой внезапной детской смерти.
- Каждый год в Соединенных Штатах тысячи младенцев умирают внезапно и неожиданно. Эти смерти называются СУИД (произносится Су-ИД), что означает “внезапная неожиданная детская смерть».”
- СУИД включает в себя все неожиданные смерти: без ясной причины, такие как СВДС, и от известной причины, такой как удушье. Половина всех случаев СУИД — это СВДС. Многие неожиданные смерти младенцев являются несчастными случаями, но болезнь или что-то, сделанное специально, может также привести к внезапной и неожиданной смерти ребенка.
“Связанные со сном причины младенческой смерти” — это те, которые связаны с тем, как или где ребенок спит или спал. Эти смерти вызваны случайными причинами, такими как удушение, захват или удушение. Ловушка — это когда ребенок оказывается зажатым между двумя предметами, такими как матрас и стена, и не может дышать. Удушение — это когда что-то давит или обвивается вокруг шеи ребенка, блокируя дыхательные пути ребенка. Эти смерти — не суиды.
- СВДС — это не то же самое, что удушье, и не вызвано удушьем.
- СВДС не вызывается вакцинами, прививками или уколами.
- СВДС не заразен.
- СВДС не является результатом безнадзорности или жестокого обращения с детьми
- СВДС не вызывается рвотой или удушьем.
- СВДС нельзя полностью предотвратить, но есть способы снизить этот риск.
Как предотвратить возникновение опасного недуга?
В первую очередь следует создать действительно безопасное и удобное место для сна младенца. Различные исследования врачей на протяжении многих лет доказали, что новорожденный, который спит на животе, ежедневно подвергается огромной опасности. Не следует укладывать спать малышей сразу после истерики или плача. Совсем недавно стало известно и то, что сон на боку тоже способен спровоцировать СВДС. По-настоящему здоровым признан сон на спине. В этом случае к противопоказаниям можно отнести лишь недоразвитие челюстей или выраженный заброс желчи в пищевод. Таким малышам тяжело срыгивать, поэтому во время сна на спине появляется риск попадания рвотных масс в дыхательные пути.
Мониторинг дыхания
Для уменьшения количества смертности от опасного синдрома ученые создали специальные аппараты мониторинга дыхания, которые можно использовать даже дома. Они не только полностью контролируют дыхание ребенка, но и измеряют пульс, а также количество кислорода в тканях. Такие аппараты схожи с радионяней, которая воспроизводит определенный звуковой сигнал в случае нарушения сердечного ритма или при долговременных задержках в дыхании. Подобное наблюдение рекомендовано семьям, чьи дети входят в группу риска:
- Недоношенные младенцы с небольшим весом;
- Малыши с повторяющимся апноэ сна;
- Новорожденные с нарушениями работы дыхательной или сердечной системы;
- Дети, у которых была зафиксирована потеря сознания.
Монитор колыбели — первый истинный монитор
Примерно 4,5 года назад мой муж Лейф Карлсон, биоинженер, специализирующийся в системах
мониторинга пациентов, и я, бывший старший научный сотрудник, искали педиатра, который бы
согласился сделать исследование, пользуясь нашим дыхательным монитором для детской кроватки.
Особенное внимание здесь надо обратить на слово «дыхательный», потому что большинство,
если не все мониторы, используемые для слежения за дыханием младенцев, на самом деле не являются
дыхательными — они «двигательные» мониторы, регистрирующие каждое движение младенца
в качестве дыхательного. Как-то после одной встречи, на которой мы тщетно пытались
продемонстрировать «исследователям» СВДС значительную разницу между этими понятиями, мы
посмотрели друг на друга и сказали в унисон: «Да сделаем мы это чертово исследование
сами!» Лейф потратил полтора года на разработку монитора для детской кроватки, основанного на
микропроцессорах
С их помощью вы избавлены от необходимости полагаться на регистрацию сигналов; вы
получаете компьютерные распечатки с расположенным на продольной оси дыханием младенца. Вы не можете
получить более объективной информации, чем эта.
Использование радионяни
В настоящее время существуют специализированные приборы, которые позволяют контролировать сердцебиение и дыхание у малышей до года. Такие мониторы имеют специальную систему оповещения, которая срабатывает при нарушенном ритме сердца или внезапной остановке дыхания.
Защитить малыша от СВДС такие устройства не способны, однако они могут своевременно оповестить родителей об имеющихся проблемах. Это позволит оказать своевременную помощь ребенку. Наиболее целесообразным использование таких мониторов является у детей, которые входят в группу риска развития синдрома внезапной детской смерти, у которых имеются нарушения дыхания.
Утром не проснулся
Синдром внезапной детской смерти — это диагноз, который обычно ставится, если младенец умер, а при вскрытии установить причину смерти оказалось невозможно.
«Это случаи, когда при патологоанатомическом исследовании не находится ни инфекций, ни явных признаков удушья, вызванного внешними факторами, ни свидетельств, что ребенок чем-то болел, — говорит неонатолог Елена Ярукова. — Для родителей это обычно становится полной неожиданностью, часто они не могут даже предположить, что подобное может произойти». Тем не менее, по словам специалистки, есть некоторые факторы риска: преждевременные роды, малый вес ребенка, многоплодная беременность, предыдущие многократные роды, выкидыши или аборты у матери, патологии беременности или трудности при рождении, инфекции после рождения. Есть и внешние факторы, например пассивное курение, слишком тугое пеленание, опасное положение во сне и даже духота.
Но, как объясняет Ярукова, далеко не всегда эти факторы становятся решающими. Даже если они все исключены, от СВДС никто не застрахован. Тем более что, как правило, мамы, у которых были сложности во время беременности, как раз предупреждены о такой опасности, а вот те, у кого все прошло гладко, могут быть даже не в курсе.
Кроме того, иногда факторы риска бывают незаметны. «Считается, что одна из основных причин СВДС — незрелость нервной системы и сердечно-сосудистой системы, — объясняет Ярукова. — У ребенка организм еще формируется, и в высшей нервной системе на любом этапе может случиться сбой, особенно если эта система по какой-то причине недоразвита». Из-за такого сбоя может остановиться дыхание, а затем — сердце. Чаще всего родители, чей ребенок погиб из-за СВДС, рассказывают похожие истории: младенец уснул, а утром не проснулся.
Апноэ (остановка дыхания) могут случаться и у детей, и у взрослых, и это не всегда опасно. Но в норме они не должны происходить слишком часто и длиться дольше 20 секунд. Поэтому, если ребенок внезапно перестает дышать на более долгое время, это может сигнализировать о нарушениях.
Ярукова объясняет: есть основные меры, которые можно предпринять, чтобы снизить риск СВДС. Ребенка не стоит укладывать спать на животе, лучше на спине или на боку. «Я обычно рекомендую класть так, чтобы голова была на боку. Тогда, если ребенок срыгнет, еда сможет выйти наружу и риск поперхнуться или задохнуться будет меньше».
Не нужно загромождать детскую кроватку мягкими игрушками и подушками: это способствует скоплению пыли. Лучше следить, чтобы ребенок не перегревался, и не закрывать ему лицо — по словам Яруковой, многие мамы делают это зимой, когда собираются на прогулку, потому что боятся, что младенцу будет холодно. Оптимальный температурный режим в помещении — 20–24 градуса (в зависимости от возраста) и точно не больше двадцати пяти. Лучше всего не оставлять ребенка в одиночестве, или наблюдайте за ним с помощью радионяни: устройство позволяет слышать, как ребенок дышит, даже из другой комнаты.
Естественно, следить за младенцем 24 часа в сутки и постоянно прислушиваться к его дыханию невозможно, тем более что молодой маме и самой нужно отдыхать и высыпаться. «Сейчас есть много специальных устройств — мониторов дыхания. Они кладутся под матрас или цепляются к памперсу. Если ребенок задерживает дыхание дольше чем на 20 секунд, они начинают сигналить так, что это невозможно не услышать». Приобрести подобный сенсор могут любые родители, даже если их младенец не входит в группу риска.
«Есть мамы, которые не могут уснуть спокойно — так переживают за ребенка. Они засыпают, им во сне кажется, что ребенок перестал дышать, и они в ужасе просыпаются. В этом тоже ничего хорошего нет
Очень важно заботиться о себе, сохранять спокойствие. Это нужно и самой маме, и ребенку
Так что лучше иметь сенсор».
Ярукова говорит, что в ее отделении мам обязательно предупреждают о рисках и рассказывают про СВДС, но в это отделение попадают женщины, которые сталкиваются с трудностями еще на этапе беременности. А вот в обычных роддомах могут и не предупреждать. В итоге оказывается, что именно те, у кого роды прошли без серьезных осложнений, могут оказаться неготовыми к такой ситуации.