Причины боли и кожных изменений соска и околососковой области
Содержание:
- Болезненные ощущения и повышенная чувствительность
- Следует ли кормить грудью при боли в сосках?
- Воспаление придатков – симптомы
- Инфекционное заражение
- Когда втяжение должно насторожить?
- Раздражение и шелушение
- Существуют ли эффективные методы профилактики?
- Симптомы воспаления груди у женщин, не кормящих грудью
- Как выявить воспаление яичников и фаллопиевых труб?
- Диагностика и лечение
- Симптомы, с которыми нужно обратиться к врачу
- Потемнение сосков
- Причины развития рака Педжета
- Герпес
- Симптомы грибка на ногах
- Лечение боли в сосках
- Кормление грудью
- Правила ухода за грудью
- Воспаление груди у женщин, не кормящих грудью – лечение
- Характер боли в сосках
- Появление белых пятнышек на сосках (бугорки Монтгомери)
- Обследование груди на ранних и поздних сроках беременности
- Особенности беременных изменений
- Бугорки Монтгомери
Болезненные ощущения и повышенная чувствительность
Боли, повышенная чувствительность сосков нередко осложняют протекание беременности. Но это помогает бережно относиться к груди, меньше прикасаться и раздражать соски.
Излишняя стимуляции сосков приводит к выделению гормона окситоцин, который повышает маточный тонус и вызывает мышечные сокращения. Поэтому массировать, разминать соски рекомендуют за 1-2 недели до предполагаемого родоразрешения.
Для удобства беременным женщинам необходимо использовать гладкие бюстгальтеры с простым покроем, подходящего размера, желательно, хлопчатобумажные. А безлямочные лифы, с кружевом, с «косточками» приготовьте для соответствующих случаев.
Следует ли кормить грудью при боли в сосках?
Если врач не рекомендует обратного, постарайтесь придерживаться привычного процесса кормления грудью, несмотря на боль в сосках. Перерывы или прекращение кормлений может привести к снижению выработки молока.
Можно пользоваться молокоотсосом до тех пор, пока соски станут менее болезненными, иногда это меньше раздражает кожу сосков.
Даже если у вас инфекция молочной железы вроде мастита, нужно продолжать кормить грудью. К тому же при мастите боль в груди и сосках даже усиливается при прекращении вскармливания или сцеживания.
Точно так же следует продолжать грудное вскармливание и при молочнице, если врач не рекомендует обратного.
Воспаление придатков – симптомы
Симптомы аднексита зависят от типа заболевания. Чаще всего они проявляются сразу после акушерско-гинекологических процедур или маточных кровотечений. Состояние острого аднексита характеризуется высокой температурой и недомоганием.
Самым раздражающий симптом – боль внизу живота. Она имеет острый характер, и ее выраженность может быть значительной настолько, что некоторые пациентки не могут прикасаться к больному месту. Иногда возникают симптомы со стороны других органов.
В ходе воспаления органов малого таза, развивается абсцесс, занимающий полость Дугласа. Отек и опухоль может давить на прямую кишку, провоцируя диарею, запоры, даже кишечную непроходимость. Слизистая оболочка полости матки, пораженная воспалительным процессом, дает другие симптомы – выход из цервикального канала крови или гноя.
При недостаточно пролеченном воспалительном процессе может развиться подострый или хронический аднексит. Тогда симптомы будут менее турбулентны. Возникают боли внизу живота меньшей выраженности – при хронических состояниях они тянущие, боль чаще появляется при двигательной активности и половом акте. Температура тела менее высокая.
Инфекционное заражение
Возле ареолы есть волосяные фолликулы и крупные поры, которые из-за скопления пота могут воспаляться. Способствует этому тесное синтетическое белье. Раздражение под грудью быстро перекидывается на ареолу и сосок. В этом случае нужно чаще менять бюстгальтеры, пользоваться мазями с вазелином или глицерином, которые предотвратят натирание. Если раздражение сильное, то помогут кремы с цинком или дексапантенолом. Рекомендуется пользоваться ими 2 раза в день после мытья.
Жжение, боль, покраснение ареолы и соска говорят о грибковой инфекции. Спровоцировать ее могут микротрещины, натирание или другие причины травмирования. При кормлении чаще всего появляется кандидоз, для которого характерен белый налет. Для лечения используются противогрибковые мази или антибиотики.
Когда втяжение должно насторожить?
Любая односторонняя и недавно возникшая деформация молочной железы должна насторожить. Ничего просто так не возникает, и деформирование — это сигнал о развитии какого-то процесса.
Незначительная, мало уловимая деформация возможна при фиброзно-кистозной мастопатии, когда постепенно образующиеся соединительнотканные волокна утягивают внутрь ареолярно-сосковый комплекс. Такую деформацию может заметить только маммолог или онколог.
Доброкачественная внутрипротоковая папиллома, располагающаяся почти на выходе млечного протока, способна изменить конфигурацию соска и привести к его втяжению. Одновременно возможно появление выделений из протоков — «плачущая молочная железа», но это не обязательный симптом, хотя и частый.
Основная причина втянутости с фиксацией и изменением консистенции тканей — рак молочной железы, при этом возможны как несимметричная инвагинация с деформацией, так и полное втяжение внутрь. При этом вытянуть сосок не представляется возможным из-за вовлечения тканей анатомической области в опухолевый процесс и лимфатического отёка, проявляющегося в виде лимонной корочки.
Тем более стоит насторожиться при появлении изъязвления без заметной травмы, так как это может быть вариантом злокачественного новообразования — рака Педжета.
Раздражение и шелушение
В некоторых случаях при вынашивании ребенка на сосках появляется раздражение. Кожный покров на них шелушится и краснеет. Это наблюдается из-за выделения определенного секрета.
Иногда на сосках проявляются маленькие белые пупырышки. Большая часть женщины полагают, что это проявление заболевания и трогают и избавляются от них. Однако такие образования являются нормальным строением женской груди. В таких пупырышках содержится секрет, выделяющийся в большом количестве при грудном кормлении. Данная функция нужна для нормальной лактации. Вещество, которое выделяется, смазывает область вокруг соска и защищает ее от трещин и иссушения.
Шелушение и чесотка на сосках может возникать на последних сроках вынашивания ребенка. Предрасполагающим фактором может быть выделение молозива. Нередко такие проявления наблюдаются у тех женщин, которые когда-то рожали, у которых молочные протоки хорошо разработаны. Молозиво высыхает на коже груди, тем самым провоцируя зуд и шелушение.
Данная закономерность нормальная. Чтобы снизить раздражение на коже, нужно чаще принимать душ. Если такой возможности нет, то можно протирать кожу влажными салфетками. Можно приобрести в таком случае специальные впитывающие прокладки для груди.
Существуют ли эффективные методы профилактики?
Так как причины заболевания до конца не известны, то и специфических мер профилактики рака Педжета не существует. Нужно постараться исключить основные факторы риска и в целом вести здоровый образ жизни:
- отказаться от алкоголя;
- придерживаться здорового рациона;
- поддерживать нормальный вес;
- регулярно заниматься спортом.
Вероятность развития злокачественных опухолей груди повышает заместительная гормональная терапия. Поэтому если во время менопаузы женщина испытывает неприятные симптомы, и ей нужно назначить гормоны, врач должен оценить возможные риски. Если женщина склонна к развитию онкологических заболеваний молочной железы, нужно постараться обойтись без гормональных препаратов или назначать их аккуратно, в минимальных дозировках.
Если женщина является носительницей мутаций, которые сильно повышают риск злокачественного перерождения, врач может предложить профилактическую гормональную терапию (препараты, которые блокируют эффекты эстрогенов) или мастэктомию — удаление молочной железы.
Конечно же, важна не только профилактика, но и ранняя диагностика: регулярные самообследования груди, осмотры маммолога, после 40 лет — маммография. В клиниках «Евроонко» существуют различные скрининговые программы для мужчин и женщин. Запишитесь на прием к нашему врачу: он расскажет, какие виды скрининга и как часто нужно проходить в вашем случае.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Симптомы воспаления груди у женщин, не кормящих грудью
Мастит начинается резко. Первые признаки в течение нескольких часов схожи с симптомами гриппа, прежде чем женщина почувствует какие-то изменения в груди.
Заболевание обычно одностороннее и изменения происходят в одной груди.
Золотистый стафилококк обычно вызывает локальное воспаление, тогда как Streptococcus pyogenes обычно вызывает равномерное воспаление всей груди.
Симптомы мастита в области груди :
- боль;
- жжение;
- покраснение;
- набухание;
- повышение температуры (грудь теплее на ощупь, чем остальные участки тела);
- зуд на коже;
- увеличение лимфатических узлов под мышками;
- гнойные выделения из соска.
Помимо местных, возникают общие симптомы :
- высокая температура тела;
- общая слабость и плохое самочувствие;
- озноб;
- потеря аппетита;
Как выявить воспаление яичников и фаллопиевых труб?
Боль внизу живота с правой, левой стороны (или двусторонняя) требует гинекологического осмотра. Чтобы диагностировать аднексит, необходимо выполнить мазок из влагалища и шейки матки с антибиотикограммой, чтобы проверить, какой возбудитель вызвал симптомы и узнать, какой антибиотик нужно назначить.
При диагностике воспаления придатков матки также назначаются анализы крови, оценивающие количество лейкоцитов, С-реактивного белка. В ходе воспаления придатков происходит увеличение яичников (или придатков), поэтому полезный диагностический метод – УЗИ брюшной полости.
Диагностика и лечение
Что назначит врач при появлении выделений из сосков?
Мнение эксперта
Многие женщины пренебрегают регулярными осмотрами у маммолога, а обнаружив у себя в груди «шарик» во время самостоятельного осмотра, максимально долго откладывают визит к врачу, надеясь, что уплотнение рассосется само собой. Все это как раз и может привести к развитию различных заболеваний, в том числе сопровождающихся сецернацией.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Осмотр врача при появлении выделений из сосков является строго обязательным, ведь забота о своем здоровье – это не только профилактика болезней, но и своевременное выявление неполадок в организме. На приеме у врача необходимо будет постараться ответить на важные вопросы:
- Когда первый раз появились выделения?
- Какой они имеют цвет и консистенцию?
- Сопровождаются ли выделения из груди другими симптомами, например, болями?
- Не предшествовала ли появлению выделений какая-нибудь травма молочных желез?
Также доктору необходимо сообщить о приеме каких-либо лекарственных препаратов и оральных контрацептивов, если такой факт имеет место.
Визит к врачу целесообразно запланировать при регулярном менструальном цикле в 1 фазу на 5-7 день, при отсутствии регулярных менструаций в любое время.
Назначение лечения при выделениях из молочных желез.
Основные обследования, которые назначит врач при появлении выделений из груди:
- ручной осмотр — пальпация молочных желез в положении стоя и лежа;
- УЗИ молочных желез;
- маммография ( при плановых осмотрах 1 раз в 2 года после 40 лет);
- цитологический анализ выделяемой жидкости или пункционную биопсию;
- анализы на определение уровня гормонов и онкомаркеров, развернутый общий анализ крови;
- консультация гинеколога и эндокринолога.
Выбор подходящей терапевтической стратегии зависит от заболевания, вызвавшего выделения из сосков.
Симптомы, с которыми нужно обратиться к врачу
Женщине необходимо трепетно относится к своему здоровью и при возникновении тревожной симптоматики обращаться к врачу. Необходимо посетить гинеколога, если отмечается болезненность внизу живота, непривычные влагалищные выделения, повышение температуры. Также пациентку должно насторожить, если после установки ВМС у нее возникли кровянистые выделения, которые не прекращаются, а также есть более чем 2-х или 3-х недельная задержка наступления менструации (единожды или систематически). Также нехорошими признаками после внедрения спирали в матку являются обильные кровянистые выделения, боли в малом тазу, тошнота, рвота.
Если вас беспокоят какие-то из перечисленных симптомов, вы хотите проконсультировать со специалистом по вопросам контрацепции или желаете получить какую-либо другую врачебную помощь профессионалов, обращайтесь в медицинский центр «Семья». Наши гинекологи применят весь свой большой опыт, огромный багаж знаний и навыков для того, чтобы вы были здоровы.
Потемнение сосков
Изменение цвета соска – также возможное проявление, которое женщина отмечает уже на более поздних сроках вынашивания. Прогестерон, который теперь обеспечивает ребенку необходимое жизнеобеспечение, нужное количество необходимых для роста элементов, провоцирует изменения в соске, который под воздействием гормона становится более темным.
Однако если изменения в цвете не произошли, думать о том, что это патология, не стоит. Возможно, такая особенность из-за индивидуального генотипа женщины, которая от природы имеет светлые волосы и кожу. Как правило, если до беременности соски очень светлые, едва отличимые от основного цвета всей кожи груди, то при беременности женщина не заметит особых отличий, как, к примеру, у девушек со смуглой кожей.
Частично такая особенность обусловлена меланином, который присутствует в зависимости от генотипа и типа кожи, а частично отсутствие смены цвета соска объясняется тем, что действие пролактина не меняет концентрацию веществ меланина в само соке. Но, говорить о патологии в любом случае не приходится.
Причины развития рака Педжета
Причины заболевания в настоящее время до конца не известны. Существуют две теории:
- Большинство экспертов склоняются к мнению о том, что изначально рак Педжета возникает внутри молочной железы, и оттуда раковые клетки проникают в сосок и ареолу. Это объясняет, почему у 97% больных есть другая опухоль.
- Согласно второй теории, рак Педжета развивается самостоятельно в результате озлокачествления клеток, которые находятся в соске или ареоле. Подтверждением тому служат 3% пациентов, у которых второй опухоли в груди нет.
Вышеописанные изменения в клетках происходят за счет некоторых мутаций. Каждая раковая клетка несет набор мутаций, которые помогают ей бесконтрольно размножаться и выживать. Почему в каждом конкретном случае возникают такие «раковые» генетические изменения — точно сказать невозможно. Врачам и ученым известны некоторые факторы риска, которые повышают вероятность развития рака Педжета:
- Возраст. С годами в теле человека накапливаются мутации, и однажды они могут привести к возникновению злокачественного новообразования в молочной железе или другом органе.
- Семейный анамнез. Если у ваших близких родственников был диагностирован рак груди, ваши риски также повышены.
- Наследственные мутации. Например, известно, что вероятность развития злокачественных опухолей груди повышается при мутациях в генах BRCA1 и BRCA2. Если эти генетические дефекты есть у родителей, они могут передать их своим детям.
- Повышенная плотность ткани молочной железы. Это можно обнаружить во время маммографии — рентгенографического исследования.
- Отягощенный личный анамнез. Если у женщины уже была ранее диагностирована злокачественная опухоль в груди, у нее повышен риск ее повторного возникновения.
- Лишний вес. Этот фактор особенно опасен, если женщина начала набирать лишние килограммы после менопаузы.
- Алкоголь. Чрезмерное и частое употребление спиртного повышает вероятность развития онкологических заболеваний.
- Заместительная гормональная терапия. Женщины, которые принимают препараты эстрогенов, чаще страдают раком Педжета.
Если вы нашли у себя факторы из списка, это еще ни о чем не говорит. Ни один из них не приведет гарантированно к раку. Каждый лишь в некоторой степени повышает вероятность. В то же время, отсутствие всех этих факторов не гарантирует защиты от онкологического заболевания.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Герпес
Эта область может поражаться вирусами простого и генитального герпеса, а также возбудителем, вызывающим опоясывающий лишай и относящимся к этой же группе.
При заражении у женщины возникают высокая температура, боль, покраснение и отек тканей железы. В дальнейшем на коже появляются красные раздраженные пятна и прозрачные пузыри. Пузырьковая сыпь увеличивается в размерах, темнеет и лопается, превращаясь в язвочки. Через некоторое время на ее месте образуются корки, которые постепенно отпадают.
Болезнь опасна постоянным рецидивированием и присоединением бактериальной инфекции, приводящей к гнойным поражениям. Кроме того, герпес заразен для окружающих.
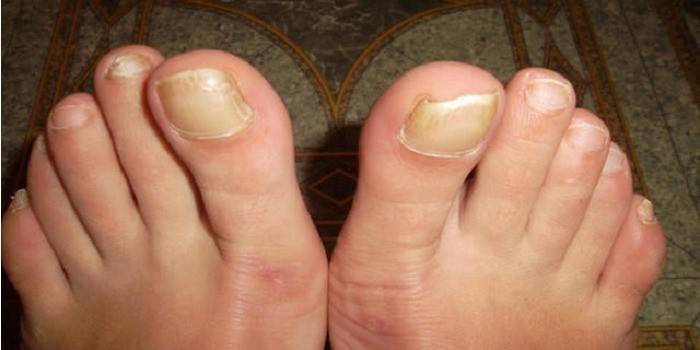
Симптомы грибка на ногах
Хорошо изученная клиническая картина грибковых инфекций помогает выявить их на ранней стадии. На месте поражения невооруженным глазом видны повреждения ногтевых и мягко-тканных структур. Общие симптомы грибка отражены в следующем списке:
- изменение цвета ногтевой пластины на светло-желтый на ранней стадии, а затем – на желтый, коричневый, светло-зеленый и даже черный;
- ощущение зуда околоногтевой зоны;
- неприятный запах;
- гиперкератоз, т.е. утолщение ногтевой пластины, или ее утончение;
- деформация свободного края ногтя;
- шелушение кожи около ногтевой пластины и в межпальцевых промежутках;
- мозоли и натоптыши на ступне;
- ломкость ногтя, его крошение;
- покраснение кожи вокруг ногтевой пластинки.
Эпидермофития и трихофития
Эти формы грибковых инфекций протекают практически одинаково, из-за чего их объединили в одну группу заболеваний. Они носят название «микозы стоп». В зависимости от формы инфекция проявляется разными симптомами. Часто у пациента сочетаются сразу несколько видов грибка. По этой причине деление грибка на формы носит условный характер:
- сквамозная, или чешуйчатая;
- дисгидротическая, которая сопровождается нарушением работы потовых желез;
- интертригиозная, при которой на коже отмечаются опрелости;
- гипертрофический, атрофический или нормотрофический онихомикоз.
Сквамозная форма грибка стоп
Начальная стадия грибка на ногах этой формы отличается поражением только одной стопы. На другую инфекция переходит только в дальнейшем. Распознать заболевание можно по следующим признакам:
- появление участка покраснения на коже стопы;
- в дальнейшем эта область начинает шелушиться (области поражения могут иметь разную площадь);
- у некоторые пациентов отмечается зуд.
Трудность диагностики и лечения сквамозной формы в том, что многих заболевших не беспокоят никакие симптомы. Из-за этого ко врачу они обращаются уже на запущенной стадии. Если сквамозная форма грибковой инфекции продолжается на протяжении долгого времени, то она может принимать дисгидротический вид. Эти две формы взаимосвязаны, поэтому часто провоцируют появление друг друга.
Дисгидротическая форма
Для этой формы характерно течение со сменой периодов ремиссии и рецидивов. Самым первым ее симптомом выступает появление пузырьков на своде стопы (чаще одной) – там, где она не соприкасается с полом при ходьбе. Размер их варьируется от 2 до 8 мм. Постепенно они начинают соединяться, сливаясь в один большой. Далее каждый пузырек вскрывается, а на его месте остается поверхностное поражение кожи – эрозия.
Кроме свода стопы, может инфицироваться ее внутренняя и наружная боковая поверхности. На месте изъязвления пузырьков остается большая эрозия, сочетающаяся с опрелостью. Пациент жалуется и на следующие симптомы:
- болезненность и зуд в месте поражения;
- после подсыхания эрозии она начинает шелушиться, следствием чего становится развитие сквамозной формы;
- постепенно присоединяется бактериальная инфекция, из-за чего содержимое пузырьков мутнеет, становится гнойным (в таком случае необходимо прием антибиотиков);
- на следующей стадии кожа стопы краснеет, отекает, у больного наблюдаются сильные боли и даже повышенная температура.
Интертригиозная форма
Среди всех форм трихофитии и эпидермофитии является самой распространенной. Она развивается самостоятельно или на фоне сквамозной разновидности грибка. Чаще отмечается в летнее время года. Зимой же наблюдается период ремиссии. Заболевание длительное, имеет хронический характер. Начало процесса можно заметить между 4 и 5 пальцами на ноге, реже – между 3 и 4. Первые признаки интертригиозной формы:
- трещины и мацерации на коже с белесоватым ободком вокруг, который образован отслаивающимся эпидермисом (поверхностным слоем кожи);
- ощущение зуда и жжения в месте поражения;
- мокнутие в межпальцевом промежутке;
- появление на месте трещин эрозий, сопровождающихся выраженным болевым синдромом.
По мере прогрессирования заболевания кожа разрыхляется, из-за чего ее защитная функция снижается. Это повышает риск развития стрептококковой инфекции. Она проявляется гнойничковым воспалением, которое сопровождается отеком, покраснением и болью на коже. На фоне этого наблюдается повышение температуры тела. Пациент жалуется на общее ухудшение самочувствия.
Лечение боли в сосках
При первых симптомах необходимо предпринять все меры, которые помогут устранить болезненность. Белье заменяется на натуральное, гигиенические средства выбираются без отдушек и ароматизаторов. Нередко после этих мероприятий все признаки проходят.
Если во время кормления грудью женщину беспокоят трещины, нелишней будет запись к маммологу. Как правило, используют заживляющие составы, увлажняющие средства и смягчающие кремы. Используются в виде местных средств. Это может быть крем, гель, бальзам.
Не исключены ситуации, когда могут потребоваться и более серьезные препараты. Так, маммолог Бондарь А.В. в своей практике использует:
- Антибиотики при выраженном воспалении.
- Противогрибковые препараты при выявлении грибков.
- Кортикостероиды при кистах, воспалительных процессах.
- Противогерпетические препараты при выявлении вируса герпеса.
Помимо этого, могут использоваться препараты, направленные на лечение конкретного заболевания. Например, при кистах, мастопатии используются средства с содержанием гормонов и фитогормонов.
В некоторых случаях лечение заболеваний молочной железы подразумевает хирургическое вмешательство. Это касается опухолей, кист, подвергшихся вторичному инфицированию, гематом, мастита при запущенной форме. Сразу после удаления очага назначается лекарственная терапия и физиолечение.
Несмотря на ярко выраженную клинику, нельзя начинать лечение самостоятельно. Только маммолог сможет точно определить причину отклонения и на основании этого подобрать лечение. Но и игнорировать состояние нельзя. Иногда за слабовыраженной болезненностью скрываются очень опасные заболевания.
Кормление грудью
Небольшая боль в первые дни кормления абсолютно нормальна. Железам нужно время, чтобы привыкнуть к изменениям. Чтобы помочь им в этом, необходимо:
- соблюдать режим кормления;
- сцеживать избыток молока;
- смазывать соски средствами с дексапантенолом, натуральными маслами или ланолином;
- трещинки обрабатывать безспиртовыми антисептиками и мазями с цинком или ретинолом;
- для кормления пользоваться силиконовыми накладками.
Если этого не делать, мелкие повреждения могут привести к воспалению. Возникает боль., покраснение и отечность, затем поднимается температура и развивается мастит. В запущенных случаях начинаются гнойные выделения. В этом случае необходимо срочно обратиться к врачу и до полного выздоровления перевести малыша на молочные смеси.
Правила ухода за грудью
В период вынашивания ребенка женский организм особенно уязвим для различных инфекций и болезней. Это обусловлено изменениями кислотности защитного секрета сальных и потовых желез и угнетением защитных сил организма под влиянием продуцируемых половых гормонов. Чтобы избежать патологических изменений в железе, необходимо соблюдать правила гигиены.
Следует обращать внимание на моющее средство. Во время беременности увеличивается вероятность появления аллергической реакции, в особенности на парфюмерные отдушки, зачастую содержащиеся в средствах гигиены
Поэтому рекомендуется отдавать предпочтение средствам без отдушек, лучше пользоваться детскими.
Мыло нужно выбирать с нулевой кислотностью, чтобы не пересушивать и не раздражать кожные покровы. Это может привести к появлению трещин на сосках, которые делают грудь уязвимой для инфекции и бактерий.
Во время беременности повышается метаболизм, что провоцирует повышение температуры, усиленное потоотделение. Поэтому беременной женщине рекомендуется 2 раза в день принимать душ. В то же время не следует принимать душ чаще, чтобы избежать пересушивания нежной кожи сосков.
Следует внимательно отнестись к выбору антиперсперанта. Многие из них приводят к тому, что поры и выводные протоки потовых желез закупориваются. Это может привести к гидрадениту.
При появлении корочек от засохшего секрета из сосков не рекомендуется их срывать. Такие действия могут привести к появлению микротрещин сосков, что повышает риски инфицирования. Удалять их лучше мокрой тканью или нежесткой мочалкой при принятии гигиенических процедур.
Как подготовить грудь к кормлению
Готовить грудь к лактации можно уже в период беременности. Плоские или втянутые соски могут усложнить процесс вскармливания ребенка, но вовсе не сделать его невозможным. Для того чтобы подготовить такие соски к будущим кормлениям, необходимо проводить щадящий массаж. Главные движения – вытягивание и подкручивание
Манипуляция проводится двумя пальцами, сосок осторожно вытягивают и одновременно подкручивают
Также чтобы вытянуть соски, используют специальные бюстгальтеры, постепенно придающие вытянутую форму соску, и корректоры сосков. Последние действуют по принципу насоса. Их следует начинать носить на последних 4 неделях беременности. Начинать сеансы с 5 минут в день, постепенно увеличивая время до получаса.
В период беременности увеличивающейся в объемах груди необходимо правильное и натуральное белье. Это предотвращает нарушение циркуляции крови при ношении тесного или неудобного бюста. Лифчик следует выбирать на толстых бретелях из натуральных материалов. Для укрепления груди полезно ежедневное принятие воздушных ванн. Рекомендуется ежедневно ходить без бюстгальтера минимум 15 минут. Перед процедурой лучше проветрить помещение.
Источники
- https://kidteam.ru/grud-pri-beremennosti.html
- https://beremennuyu.ru/pochemu-bolyat-soski-pri-beremennosti-kogda-nachinayut-bolet-soski-pri-beremennosti-chto-delat-esli-silno-bolyat-soski-vo-vremya-beremennosti-na-rannih-i-pozdnih-srokah
- https://bestmama.online/diagnostika/soski-pri-beremennosti.html
- https://o-krohe.ru/beremennost/problemy/rost-grudi-i-boleznennye-oshchushcheniya/
- https://parnas42.ru/bolezni/boli-v-grudi/izmeneniya-i-boli-v-soskah-pri-beremennosti
- https://mammolog.guru/beremennost-i-laktaciya/bolyat-soski-pri-beremennosti.html
Воспаление груди у женщин, не кормящих грудью – лечение
Поскольку причиной мастита являются бактерии, лечение проводится антибиотиками. Для лечения мастита обычно требуется от 10 до 14 дней.
Уже через несколько дней после приема первой таблетки женщина чувствует улучшение, но необходимо обязательно пройти весь курс лечения, чтобы снизить вероятность рецидива болезни.
Обычно для снятия температуры, уменьшения боли и отека груди назначается ибупрофен или парацетамол.
Чтобы выздороветь как можно скорее, нужно следовать следующим советам:
- больше отдыхайте;
- пейте много жидкости;
- употребляйте больше витамина С;
- ешьте чеснок;
- носите удобный бюстгальтер;
- не чешите грудь;
- примите теплую ванну или положите теплое полотенце на пораженный участок;
- избегайте стрессов;
- не спите на животе;
- проводите самообследование груди.
Характер боли в сосках
По типу болезненности можно определить возможные причины отклонения:
- колющая или пощипывающая боль соска встречается при опухолях и кистах;
- режущая боль сосков свойственна кистам, воспалительным процессам, невралгическим отклонениям;
- резкая боль в сосках отмечается при травмах соска, например, при использовании грубого белья;
- острая боль в соске возникает при трещинах сосков во время кормления грудью, а также при воспалительных процессах;
- стреляющая боль в сосках указывает на неблагоприятное течение мастопатии;
- пекущая боль сосков часто беспокоит при циклических изменениях, а также при фиброзных изменениях и опухолях;
- ноющая боль соска возникает после овуляции и указывает на недостаток эстрадиола, а также возможна при беременности либо развитии фиброаденомы;
- тупая боль в сосках часто возникает в середине цикла перед месячными, считается нормой и не требует лечения;
- циклическая всегда связана с гормональным уровнем, а также может беспокоить женщин при приеме оральных контрацептивов;
- нециклическая возникает при травмах, воспалительных процессах, опухолях;
Появление белых пятнышек на сосках (бугорки Монтгомери)
Бугорки Монтгомери – это набухшие протоки к рудиментарным железам, которые расположены в ареолах сосков. Исследователи предполагают, что это «остатки» многочисленных сосков, которых у наших предков было гораздо больше.
Факт! Сравните, например, сколько сосков у прочих млекопитающих видов. В результате эволюции и естественного отбора у прямоходящих людей остались парные органы для кормления, и только третья часть жизни приспособлена для воспроизводства потомства.
С первых недель беременности вокруг сосков выступают небольшие пупырышки, которые становятся более заметными в период грудного вскармливания. Их количество может быть различным, от 3-4 у каждого соска.
После прекращения лактации эти железы возвращаются в исходное состояние и становятся незаметны. Даже если вам кажется, что они по-прежнему выступают, в этом нет ничего опасного или неправильного.
Обследование груди на ранних и поздних сроках беременности
В период беременности для обследования груди применимы далеко не все методы диагностики. К некоторым из них лучше прибегать в крайнем случае.
| Наименование метода | Допустимость при беременности | Что помогает выявить | Методика проведения обследования |
| Маммография | Крайне не рекомендуется |
|
Проводится маммография в специализированном и технически оборудованном помещении. Женщина обнажает верхнюю часть тела и каждую грудь поочередно помещает на специальную подставку. Грудь зажимается планками аппарата, осуществляется снимок в 2-х проекциях. |
| УЗИ | Допустимо |
|
Каждая молочная железа поочередно тщательно просматривается с помощью датчика, результаты выводятся на экран специалисту. |
| Пальпирование | Безопасно на любом сроке беременности |
|
Маммолог или акушер-гинеколог путем ощупывания каждой груди может обнаружить патологии, однако, это самый неинформативный метод диагностики. |
Безопасным методом исследования молочных желез при беременности является УЗИ-диагностика. Она не требует подготовки и не приносит вреда плоду. Как правило, УЗИ молочных желез назначается в середине беременности для контроля готовности груди к кормлению.
Метод пальпирования является самым безопасным, проводить его нужно как можно чаще, лучше 1 раз в 2-3 месяца.
Грудь при беременности (фото позволяет подробно изучить этапы самостоятельного обследования молочных желез) может осматриваться женщиной в домашних условиях.
Метод самообследования — самый безопасный и простой, женщина перед зеркалом сама может выполнить следующие действия:
- Оголить грудь, оценить ее внешнее состояние – размер, симметричность, вид кожи, сосков и ареолы.
- Поднять руки вверх, осмотреть грудь в таком положении спереди и по бокам.
- Надавить на грудь сбоку 3-я пальцами противоположной руки (ощупать поочередно обе груди).
- Начиная с верхней четверти груди начинать ощупывание, двигаясь по часовой стрелке.
- Сжать каждый сосок поочередно, отметить выделения из него и их характер, цвет, запах, консистенцию.
- Повторить пункт 4 в положении лежа на спине.
- В положении стоя поднять поочередно руки вверх, противоположной рукой ощупать лимфоузлы в подмышечных впадинах.
При обнаружении узелков, неровностей и уплотнений в груди немедленно нужно обратиться к маммологу.
Некоторые деформации могут отрицательно повлиять на здоровье женщины и плода.
Особенности беременных изменений
Соски — не единственная часть тела женщины, меняющая свой цвет в период беременности.
- Вы можете заметить, несвойственную себе ранее, пигментацию кожи. Часто этот процесс затрагивает область вокруг глаз, на лбу и на щеках;
- Характерной чертой беременных также считается темная полоса кожи, проходящая от лобка, через пупок, по направлению к груди;
- Может увеличиться количество родинок и веснушек, особенно у предрасположенных к этому женщин;
Единственный способ замедлить пигментационный процесс — максимально оградить себя от чрезмерного облучения ультрафиолетом. Естественно, грудь беременной женщины не должна подвергаться прямому воздействию солнечных лучей.
Уход за областью груди с повышенной пигментацией не отличается особой сложностью. Достаточно лишь придерживаться нескольких рекомендаций:
- Бережно относиться к груди;
- Не применять агрессивных моющих средств;
- Носить удобный бюстгальтер;
- Придерживаться принципов здорового питания.
Про разумное питание читайте в книге Секреты правильного питания для будущей мамы>>>.
С потемневшими в период беременности сосками стоит смириться и не придавать этому факту повышенного значения. Тщательной защиты от солнца в большинстве случаев достаточно для замедления пигментации.
Как правило, после родов к соскам возвращается их первоначальный цвет.
- Чешется живот во время беременности
- Молозиво при беременности
- Как подготовить грудь к кормлению?
Бугорки Монтгомери
Пузырчатые образования в виде прыщиков около соска – это так называемые бугорки Монтгомери, которые развиваются в период лактации и беременности. Такое развитие обусловлено все тем же гормоном для беременности, а также окситоцином, который в большом количестве вырабатывается перед самими родами.
Именно с наступлением оплодотворения большое количество женщин в положении отмечают увеличение в размерах таких образований, что вызывает страх и опасения. Считается, что особую значимость такие бугорки имеют в момент беременности и лактации. Предназначение таких образований:
- Выделение специального секрета, который обеспечивает антибактериальную защиту соска и груди в период беременности или при менструациях.
- Увлажнение ореола соска, который на ощупь становится как «вощенный». Это нормальное явление, более того, такое свойство крайне необходимо при подготовке соска к лактации.
- Способствуют быстрому привыканию ребенка к груди. Именно такие бугорки образуют специальный секрет, который по запаху малыш отличает в первоочередном порядке, нежели запах молока.
Набухать и увеличиваться в размерах такие бугорки начинают бугорки у некоторых женщин на первой неделе беременности. Такой признак является основным для большинства гинекологов, которые определяют и сроки беременности, и ее нормальное течение. Однако если изменения не происходят длительное время, переживать также не стоит, возможно, такие изменения появятся при лактации.
Бугорки Монтгомери, которые увеличиваются и отекают вместе с сосками и всей грудью, не являются поводом для беспокойства. Однако если они становятся красноватыми, розовыми, болят при прикасании и имеется зуд, жжение, то это повод для беспокойства и дополнительной консультации у гинеколога.
Лечение патологических образований на груди, в том числе и воспаленных бугорков Монтгомери у беременной женщины производится исключительно врачом, который ведет беременность в женской консультации. Поскольку круг препаратов в период беременности и лактации ограничен, то из всех возможных вариантов выбирается наиболее приемлемый и безопасный. Препараты, как правило, используются гомеопатического воздействия, с трав (фитопрепараты).